喘息
気管支喘息とはどんな病気?
空気の通り道が、常にやけどのような炎症を起こしている病気です
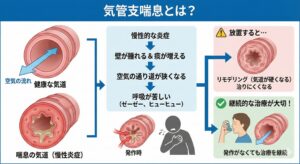
気管支喘息とは?
気管支喘息(きかんしぜんそく)は、空気の通り道である「気道(気管支)」が慢性的に炎症を起こし、敏感になっている病気です。
炎症によって気道の壁が腫れたり、痰(たん)が増えたりすることで空気の通り道が狭くなり、呼吸が苦しくなります。 発作が起きていない時は無症状であることが多いため、つい治療を中断してしまいがちですが、放置すると気道が硬くなり(リモデリング)、治りにくくなってしまうため、継続的な治療が大切です。
Google Geminiで作成
このような症状はありませんか?
・**「ゼーゼー」「ヒューヒュー」**という音がのどや胸から聞こえる(喘鳴:ぜんめい)
・激しい咳き込みがあり、特に夜間や明け方にひどくなる
・冷たい空気やタバコの煙を吸うと咳が出る
・息苦しさがあり、横になると余計に苦しい
・季節の変わり目や、風邪をひいた後に咳が長引く
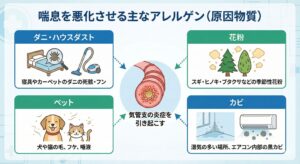
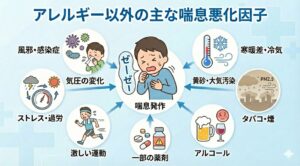
喘息の原因・引き金(トリガー)
喘息の発作は、炎症を起こして敏感になっている気道に、様々な刺激が加わることで起こります。
・アレルゲン(アレルギーの原因): ダニ、ハウスダスト、ペットの毛、花粉、カビなど
Google Geminiで作成
・その他の刺激: タバコの煙、冷たい空気、気圧の変化、風邪などの感染症、過労・ストレス、激しい運動など
Google Geminiで作成
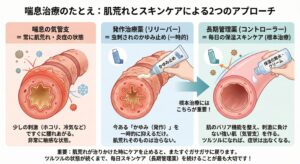
治療について
喘息治療の目標は「健康な人と変わらない生活を送ること」です。 現在は良いお薬が開発されており、正しく治療を行えば、発作をほとんど起こさずに過ごすことが可能です。
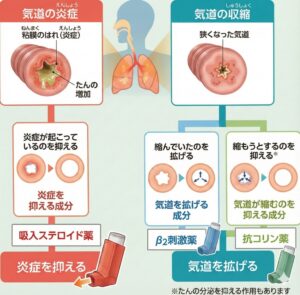
1.ベースの治療(長期管理薬 コントローラー): 毎日使用して、気道の炎症を鎮めるお薬です。主に「吸入ステロイド薬」を使用します。発作がない時も続けることが最も重要です。
2.発作時の治療(発作治療薬 リリーバー): 苦しい時に使い、狭くなった気管支を一時的に広げるお薬です。
Google Geminiで作成
気管支喘息の検査について教えて
聴診だけではわかりません 最新の検査で気道の状態をチェック
当院で行う主な検査
正確な診断と、現在の重症度を判定するために、以下のような検査を行います。 ※患者さんの症状に合わせて必要なものを実施します。
1. 問診・聴診
・問診: 「いつから」「どんな時に苦しくなるか」「咳が出やすい時間帯」などを詳しくお伺いします。
・聴診: 胸の音を聞き、喘息特有の「ヒューヒュー」「ゼーゼー」という音がしていないかを確認します。
2. 呼吸機能検査(スパイロメトリー)
息を思い切り吸ったり吐いたりして、肺の換気能力(空気の出し入れの力)を調べる検査です。 気道の狭くなっている程度や、肺活量などが数値でわかります。喘息の診断に非常に重要な検査です。
3. 呼気NO(一酸化窒素)検査
機械に向かって一定の強さで息を吐き続けるだけの、体に負担の少ない検査です。 吐いた息に含まれる一酸化窒素(NO)の濃度を測定することで、「気道にどれくらいアレルギー性の炎症があるか」が数値ですぐに分かります。 ※咳喘息と他の咳の病気を見分けるのにも役立ちます。
4. 血液検査・胸部レントゲン検査
・血液検査: アレルギーの原因(ダニ、花粉、ペットなど)を特定したり、炎症の程度を調べます。
・レントゲン: 肺炎や結核、肺がんなど、他の病気が隠れていないかを確認します。
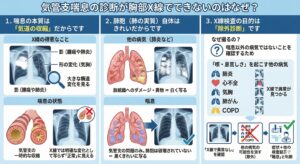
気管支喘息の診断が胸部X線でできないのはなぜ?
胸部X線には写らない「苦しさ」があります X線は除外診断のためです
気管支喘息が胸部X線(レントゲン)で診断できない主な理由は、喘息が**「気道の炎症や機能的な異常」によって起こる病気であり、X線に写るような「肺の構造的な変化」**を伴わないことが多いためです。
1. 喘息の本質は「気道の収縮」だからです
X線検査は、肺の中に「影(腫瘍や肺炎の浸潤影)」があるかどうか、あるいは肺が「潰れていないか(気胸)」など、形の変化を見るのが得意な検査です。 しかし、喘息の発作は、空気の通り道である気管支が一時的に狭くなる(収縮する)現象です。気管支の壁が少し厚くなったり、粘液が増えたりすることはあっても、X線で明確に確認できるほどの大きな構造変化ではないため、画像上は「正常」に見えることがほとんどです。
2. 肺胞(肺の実質)自体はきれいだからです
肺炎や肺がん、肺結核などは、肺の組織そのものにダメージを与えたり、異物ができたりするため、X線で白く写ります。 一方、喘息はあくまで空気の通り道(気管支)の問題であり、ガス交換を行う「肺胞」そのものは破壊されていないことが多いです。そのため、X線写真では黒くきれいな肺として写り、異常を指摘できません。
3. X線検査の目的は「除外診断」です
ではなぜ喘息の患者さんにもレントゲンを撮るのかというと、**「喘息以外の病気ではないことを確認するため」**です。 「咳が出る」「息が苦しい」という症状は、以下のような他の病気でも起こります。
・肺炎
・心不全
・気胸
・肺がん
・COPD(慢性閉塞性肺疾患)
これらはX線で異常が見つかる病気です。「X線で異常がない」ことを確認することで、これらの病気の可能性を消し(除外診断)、症状や他の検査結果と合わせて「やはり喘息の可能性が高い」と判断するために撮影を行います。
Google Geminiで作成
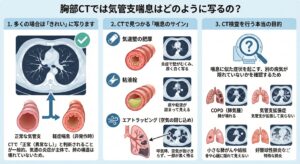
胸部CTでは気管支喘息はどのように写るの?
多くは「きれい」に写ります 「別の病気」がないか、それがCTの役割です
レントゲンでは「異常なし」と言われることが多い喘息ですが、より精密な「胸部CT検査」を行うと、レントゲンでは見えなかった変化が見つかることがあります。 しかし、CTさえ撮れば必ず喘息と診断できるわけではありません。
1. 多くの場合は「きれい」に写ります
軽症の喘息や、発作が起きていない安定した時期(非発作時)であれば、CTを撮っても**「正常(異常なし)」**と判断されることが一般的です。 喘息は「気道の炎症」が主体の病気であり、肺の構造自体が壊れているわけではないためです。
2. CTで見つかる「喘息のサイン」
・気道壁の肥厚: 長年の炎症によって気管支の壁がむくんだり、厚くなったりして、CT上で気管支が通常より分厚く白く写ることがあります。
・粘液栓: 気管支の中に溜まった痰(たん)や粘液が詰まっている様子が見えることがあります。
・エアトラッピング(空気の閉じ込め): 息を吐ききった状態で撮影すると、炎症で気管支が狭くなっているために空気が肺から抜けきらず、一部が黒く残って見える現象です。これは喘息の特徴的な所見の一つです。
3. CT検査を行う本当の目的
喘息の診断においてCTが最も活躍するのは、**「喘息に似た症状を起こす、別の病気が隠れていないか」**を確認する時です。 レントゲンでは見つけにくい以下のような病気を、CTなら高い精度で見つけることができます。
・COPD(肺気腫): タバコなどが原因で肺が壊れる病気
・気管支拡張症: 気管支が拡張して元に戻らなくなる病気
・小さな肺がんや結核: レントゲンでは骨や心臓に隠れて見えないもの
・好酸球性肺炎など: 特殊な肺炎
4.結論
胸部CTは、喘息そのものを「確定診断」するための検査ではありませんが、**「隠れた別の病気がないか」**を調べ、より安全で確実な治療方針を決めるために非常に重要な検査です。
Google Geminiで作成
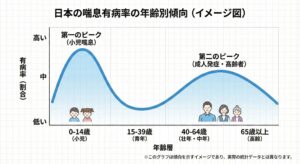
日本人の喘息の有病率は?
日本人の約10人に1人が喘息です
喘息は「国民病」です
喘息は子供の病気というイメージがあるかもしれませんが、実は大人になってから発症する方も非常に多く、日本では赤ちゃんからお年寄りまで幅広い世代に見られる「国民病」の一つです。
1. 日本人の約10人に1人が喘息
近年の調査によると、日本における喘息の有病率(病気を持っている人の割合)は以下の通り報告されています。
・小児(子供): 約10〜15% クラスに数名は喘息のお子さんがいる計算になります。
・成人(大人): 約6〜10% 大人の場合も、10〜15人に1人程度の割合で患者さんがいます。 (※推計で全国に約1,000万人以上の患者さんがいると言われています)
2. 大人になってから発症する人が増えています
「喘息は子供の病気だから、自分には関係ない」と思っていませんか? 実は、大人の喘息患者さんのうち約7〜8割は、大人になってから初めて発症した方です(成人発症喘息)。
・「風邪をひいてから咳が止まらない」
・「40歳を過ぎてから急に息苦しさを感じるようになった」 というきっかけで診断されるケースが非常に増えています。
3. 患者数は年々増加傾向にあります
日本の喘息患者数は、ここ30年ほどで約3倍に増加したと言われています。 住環境の変化(気密性の高い住宅によるダニ・カビの増加)や、ストレス、食生活の変化、排気ガス、PM2.5などの環境要因が複雑に関係していると考えられています。
Google Geminiで作成
アレルギーもないのに、70歳で突然喘息になりました
高齢者の喘息の真実を解説します
実は70歳を過ぎてから突然発症することは珍しくありません。
「喘息は子供の病気」というイメージをお持ちの方も多いですが、実は成人の喘息患者さんの約7〜8割は、大人になってから初めて発症しています。これを「成人喘息(せいじんぜんそく)」と呼びます。
特に近年増えているのが、60代〜70代以降に発症する**「高齢者喘息」**です。
・なぜ突然なるの?
それまでアレルギー体質でなかった方でも、風邪やインフルエンザなどの感染症、加齢による気道の変化、あるいは長年の喫煙などがきっかけ(引き金)となって、突然スイッチが入ったように発症することがあります。
・注意点は?
高齢の方の場合、「息切れ」や「咳」が出ても、「年のせいかな?」や「風邪が長引いているだけ」と我慢してしまいがちです。発見が遅れると重症化しやすいため、長引く咳は要注意です。
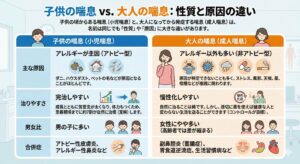
「子供の喘息」と「大人の喘息」はどう違う?
子供の頃からある喘息(小児喘息)と、大人になってから発症する喘息(成人喘息)は、名前は同じでも**「性質」や「原因」に大きな違い**があります。
Google Geminiで作成
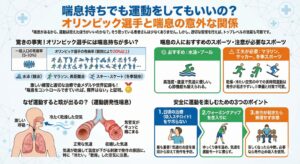
喘息持ちでも運動をしてもいいの?
オリンピック選手と喘息の意外な関係
「喘息があるから、運動は控えたほうがいいのかな?」 そう思っている患者さんは少なくありません。しかし、喘息があっても運動をあきらめる必要はありません。 むしろ、適切な管理を行えば、スポーツでトップレベルの活躍をすることも十分に可能です。
驚きの事実!オリンピック選手には喘息持ちが多い?
実は、オリンピックに出場するようなトップアスリートの中に、喘息(または喘息の傾向)を持っている選手が非常に多いことをご存知でしょうか?
一般人口における喘息の有病率は5~10%程度ですが、オリンピック選手ではそれよりも高い割合(競技によっては20%以上とも言われます)で喘息の症状を持っているというデータがあります。 特に、以下の競技で多いとされています。
・水泳(競泳)
・マラソン、長距離走
・スキー、スケートなどの冬季競技
彼らは、激しいトレーニングによる呼吸器への負担がありながらも、適切な治療とコントロールを行うことで金メダルを獲得したり、世界記録を樹立したりしています。 つまり、「喘息がある=運動ができない」ではなく、「喘息をコントロールできていれば、限界はない」 ということを、アスリートたちが証明してくれているのです。
なぜ運動すると咳が出るの?(運動誘発性喘息)
「でも、走るとゼーゼーするから怖い」という方もいらっしゃるでしょう。 これは運動誘発性喘息(または運動誘発性気管支収縮) と呼ばれる現象です。
運動をして激しい呼吸をすると、冷たく乾燥した空気が大量に気道に入り込みます。すると気道が乾燥して温度が下がり、その刺激で気管支がキュッと縮こまってしまうのです。 特に、「冷たい空気」「乾燥した空気」 は発作の大きな原因になります。
喘息の人におすすめのスポーツ・注意が必要なスポーツ
どのような種目が向いているのか、あくまで目安ですがご紹介します。
◎ おすすめのスポーツ:水泳 プール
サイドは湿度が高く、温度も保たれているため、気道にとても優しい環境です。心肺機能も鍛えられるため、喘息の鍛錬として昔から推奨されています。
△ 工夫が必要なスポーツ:マラソン、サッカー、冬季スポーツ
乾燥した冷たい空気の中を長時間走り続けるスポーツは、発作が起きやすくなります。 ※決して「やってはいけない」わけではありません。十分な準備と対策があれば可能です。
安全に運動を楽しむための3つのポイント
喘息患者さんが運動をするメリットは大きいです。心肺機能が高まり、体力つくことで、風邪を引きにくくなったり、発作が起きにくい体になったりします。 以下の点に注意して、楽しく体を動かしましょう。
1.日頃の治療(吸入ステロイド)をサボらない
これが最も重要です。気道の炎症を普段から抑えておけば、運動時の発作も起きにくくなります。
2.ウォーミングアップを念入りに
いきなり走り出すのは危険です。ゆっくり体を温め、気道を運動モードに慣らしてから始めましょう。
3.発作が起きたら無理せず休憩
運動中に苦しくなったら、すぐに中断して休みましょう。必要であれば発作止めの吸入を使用してください。
Google Geminiで作成
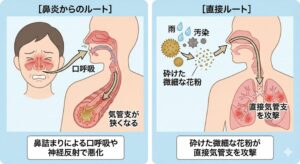
花粉症で喘息が悪化するのはなぜ?
鼻と肺の密接な関係
鼻と肺の密接な関係
理由①:花粉の「破片」が肺まで届くから(直接的な原因)
通常、花粉はサイズが大きいため鼻でブロックされます。しかし、雨の日や大気汚染の影響を受けると、花粉が破裂して粉々の「微粒子」になることがあります。 こうなると、花粉の成分は鼻を通り抜けて直接気管支や肺の奥まで入り込み、そこでアレルギー炎症を起こして喘息発作を誘発してしまいます。
理由②:鼻が悪くなると、連動して肺も悪くなるから(二次的な原因)
医学の世界には**「One Airway, One Disease(気道はひとつ)」**という言葉があります。鼻と気管支は一つの管でつながっているため、兄弟のような関係です。
・口呼吸になる: 鼻が詰まると口呼吸になり、乾燥した汚れた空気が直接気管支に入り、負担をかけます。
・神経の反射: 鼻の粘膜が荒れると、神経の反射によって気管支もギュッと縮こまりやすくなります。
【結論:鼻の治療が喘息を守ります】
「たかが鼻水」と放置せず、点鼻薬や抗アレルギー薬でしっかり鼻炎をコントロールすることが、結果として喘息の発作を防ぐことにつながります。 この時期、咳が長引く方は、喘息の治療と一緒に花粉症の対策も行っていきましょう。
Google Geminiで作成
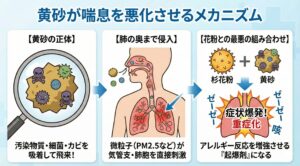
黄砂は喘息を悪化させるの?
黄砂はただの「砂」ではありません
春の咳、花粉だけではありません。喘息を悪化させる『黄砂』の正体
1. 黄砂はただの「砂」ではありません
春(特に2月〜5月)になると、中国大陸の砂漠域から偏西風に乗って日本へ飛来する「黄砂」。 空が霞んで洗濯物が汚れるだけでなく、気管支喘息にとっても非常に危険な悪化因子であることが分かっています。
実は、黄砂は日本に飛んでくる過程で、中国の工業地帯などを通過します。その際、大気汚染物質(硫黄酸化物や窒素酸化物)、細菌、カビ、重金属などを表面に吸着して運んできます。 つまり、日本に届く頃には**「化学物質やバイ菌で汚染された微粒子」**になっているのです。
2. なぜ黄砂で喘息が悪化するのか
黄砂が喘息に悪影響を与える理由は、主に3つあります。
① 粒子がとても小さい(PM2.5)
黄砂の粒子は非常に細かく(4ミクロン以下)、その一部は**PM2.5(微小粒子状物質)**です。鼻や喉でブロックされずに、気管支や肺の奥深くまで直接侵入し、激しい炎症を引き起こします。
② アレルギー反応を「増強」させる
ここが最も厄介な点です。黄砂はそれ自体が刺激になるだけでなく、「アレルギー症状をひどくする起爆剤(アジュバント効果)」として働きます。 花粉と一緒に黄砂を吸い込むと、花粉単独の時よりもくしゃみ、鼻水、そして喘息の咳が重症化しやすいことが研究で明らかになっています。
③ 気道の過敏性が高まる
汚染物質を含んだ黄砂が粘膜に付着すると、活性酸素が発生し、気管支が傷つきます。その結果、少しの刺激(冷気や会話など)でも咳き込みやすくなってしまいます。
3. 黄砂が飛んでいる時の対策
天気予報で「黄砂情報」が出ている時は、以下の対策を徹底しましょう。
-
マスクの着用(隙間なく!)
一般的な不織布マスクで構いませんが、隙間があると微粒子が入り込みます。鼻のワイヤーを合わせ、顔にフィットさせてください。 -
窓を開けない・洗濯物は部屋干し
換気は最小限にし、洗濯物や布団は外に干さないようにしましょう。衣類についた黄砂は、叩いても完全には落ちず、部屋の中で舞い上がってしまいます。 -
空気清浄機の活用
PM2.5対応の空気清浄機が有効です。外から帰った際は、玄関先で服のホコリを払い、すぐに洗顔・うがいをして黄砂を洗い流しましょう。 -
喘息治療の継続
黄砂の時期は、普段以上に気管支がデリケートになっています。「調子が良いから」と自己判断で薬を減らさず、吸入薬などの基本治療をしっかり続けることが一番の予防です。
4. 医師からのメッセージ
「花粉症だと思っていたら、実は黄砂による喘息の悪化だった」というケースは少なくありません。 空が黄色く霞んでいる日に「咳が止まらない」「胸がゼーゼーする」と感じたら、我慢せずに早めにご受診ください。
Google Geminiで作成
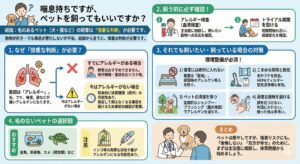
喘息持ちですが、ペットを飼ってもいいですか?
ペットと喘息 後悔しないために、飼う前に確認すべきこと
「動物が好きで、犬や猫を飼いたい」「子供がペットを欲しがっている」。そう思う一方で、「喘息が悪化しないか」と不安に思う方は少なくありません。 結論から言うと、喘息の方にとって、毛のあるペット(犬、猫、ハムスター、ウサギなど)を飼うことは、慎重な判断が必要です。
1. なぜ「慎重な判断」が必要なのか?
喘息発作の主な原因の一つに「アレルギー」があります。 ペットの毛、フケ、唾液、尿などは、非常に強いアレルゲン(アレルギーの原因物質)になり得ます。
・すでに動物アレルギーがある場合:
飼育はおすすめできません。毎日アレルゲンに暴露されることで、喘息のコントロールが難しくなり、発作が頻発したり、重症化したりするリスクが高くなります。
・今は動物アレルギーがない場合:
現在は大丈夫でも、長く一緒に暮らすうちにアレルギー体質を獲得(感作)してしまう可能性があります。「飼い始めた後に発症し、飼い続けるのが困難になる」という悲しいケースを避けるためにも、事前の確認が重要です。
2. 飼う前に必ず確認すべきこと
もしこれから飼うことを検討している場合は、以下のステップを踏んでください。
・アレルギー検査(血液検査):
まずは主治医に相談し、飼いたい動物(イヌ・ネコ等)に対するアレルギー反応が現状でないかを確認しましょう。
・トライアル期間を設ける:
可能であれば、短期間その動物と触れ合う時間を持ち、体調に変化がないかを確認します。
3. それでも飼いたい・すでに飼っている場合の対策
「リスクは理解しているが、それでも飼いたい」「すでに大切な家族として暮らしている」という場合は、喘息を悪化させないための環境整備が必須です。
1)寝室には絶対に入れない
人生の3分の1は睡眠時間です。気道が敏感になる就寝時にアレルゲンを吸い込まないよう、寝室は「聖域」としてペットの入室を完全に禁止してください。
2)こまめな掃除と換気
毛やフケは部屋の隅に溜まります。掃除機がけや拭き掃除を頻回に行いましょう。HEPAフィルター付きの空気清浄機の使用も有効です。
3)ペットの清潔を保つ
定期的なシャンプーやブラッシング(屋外で行うのがベスト)で、ペットの体からフケやアレルゲンを減らしましょう。
4)動物との過度な接触を避ける
顔を近づけたり、布団に入れたりすることは避け、触った後は必ず手を洗いましょう。
4. 毛のないペットという選択肢
どうしても生き物を飼いたい場合は、アレルギーの原因になりにくいペットを検討するのも一つの方法です。
・おすすめ:金魚、熱帯魚、カメ(爬虫類)など
・注意: インコなどの鳥類も、羽毛や糞がアレルゲンになることがあるため注意が必要です。
5.まとめ
ペットとの暮らしは心に癒やしを与えてくれますが、喘息の方にとっては命に関わる発作のリスクにもなり得ます。 「飼ってから後悔しない」ために、また「ペットと人間が双方が幸せに暮らす」ために、まずは主治医に相談し、ご自身の体質をしっかり把握することから始めましょう。
Google Geminiで作成
痛み止めで息苦しくなる?
知っておきたいアスピリン喘息
アスピリン喘息とは
アスピリンやロキソニン、ボルタレンなどの「解熱鎮痛剤(NSAIDs)」を使用した際に誘発される喘息発作のことを「アスピリン喘息」といいます。
小児ではまれですが、**成人の喘息患者さんの約10%**にみられ、多くの場合、慢性副鼻腔炎(蓄膿症)や鼻ポリープ(鼻茸)を合併しているのが特徴です。
典型的な発作のパターン
発作は、薬を使用してから30分~数時間以内に起こります。いきなり息苦しくなるだけでなく、以下のような前兆から始まるのが特徴です。
1.鼻の症状から始まる
最初のサインとして、**急激な「鼻づまり」や「大量の鼻水」**が現れます。
2.その後に喘息発作へ
鼻の症状に続いて、咳、ヒューヒュー・ゼーゼーという呼吸音、呼吸困難が出現します。
3.その他の症状
顔が赤くなる(顔面紅潮)、まぶたが腫れる、腹痛や吐き気を伴うこともあります。
注意すべきもの(薬・食品)
アスピリン喘息の方が注意しなければならないのは、飲み薬だけではありません。
1.解熱鎮痛剤(NSAIDs)
飲み薬だけでなく、座薬、注射、湿布、塗り薬、点眼薬でも、成分が体内に入り発作を起こすことがあります。市販の風邪薬にも成分が含まれていることが多いため注意が必要です。
2.食品添加物など
薬だけでなく、一部の食品や添加物でも発作が誘発されることがあります。
・着色料(食用黄色4号など): 漬物、お菓子、清涼飲料水などに含まれることがあります。
・保存料(安息香酸ナトリウムなど): 加工食品などに含まれることがあります。
・ミントや香辛料の強いもの: 歯磨き粉やガムなどの強い刺激で発作が誘発されることもあります。
診断のポイント
通常の血液検査などでは診断できません。 「解熱鎮痛剤を使用してから数時間以内に、鼻水や咳、息苦しさが出た」という患者さんご自身の体験・エピソードが診断の最も重要な手がかりになります。
使用できる薬
すべての解熱鎮痛剤が使えないわけではありません。以下の薬は比較的安全に使用できるとされています。
・カロナール(成分名:アセトアミノフェン) ※ただし、一度に大量に(500mg以上など)服用すると発作が出ることがあるため、医師の指示通りの量を守ってください。
・ソランタール(成分名:チアラミド)
・セレコックス(成分名:セレコキシブ)
大切なこと
病院やクリニックで痛み止めを処方されるとき、あるいは薬局で薬を買うときは、必ず「アスピリン喘息です(あるいは疑いがあります)」と伝えることが、命を守るために最も大切です。

Google Geminiで作成
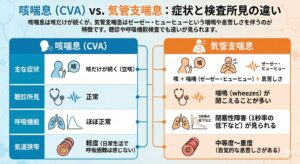
咳喘息と気管支喘息は同じもの?
厳密には違いますが、「兄弟」のような関係です
医学的には異なる病名ですが、病気の根っこにある原因(気道の炎症)は同じです。 もっとも大きな違いは、「ヒューヒュー・ゼーゼー」という音(喘鳴)が出るかどうかです。
・咳喘息(せきぜんそく): 呼吸困難や「ゼーゼー」という音はなく、「咳だけ」が長く続きます。気管支喘息の一歩手前の状態とも言われています。
・気管支喘息(ぜんそく): 激しい咳に加え、息を吐くときに「ヒューヒュー・ゼーゼー」と音がしたり、呼吸が苦しくなったりします。
重要なのは「放置しないこと」です。
咳喘息を治療せずに放っておくと、約30〜40%の方が典型的な気管支喘息(発作で息苦しくなる状態)へ移行すると言われています。 「たかが咳」と思わず、咳喘息の段階でしっかりと治療を行い、本格的な喘息への進行を防ぐことが大切です。
Google Geminiで作成
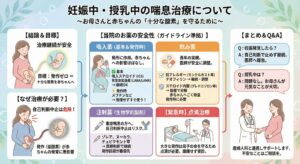
妊娠しました。喘息の治療を継続してもいいの?
迷わず継続治療を、赤ちゃんにとっても安心です
妊娠中の喘息治療について
~お母さんと赤ちゃんの「十分な酸素」を守るために~
妊娠おめでとうございます。新しい命の誕生を楽しみに待つ一方で、「喘息の薬を続けてもお腹の赤ちゃんに影響はないの?」と不安を感じている方も多いのではないでしょうか。
結論からお伝えすると、**「妊娠中も喘息の治療を継続するほうが、赤ちゃんにとって安全」**であることが、医学的に証明されています。
当院では、日本アレルギー学会のガイドライン等に基づき、妊婦さんが安心して続けられる治療を行っています。
なぜ、妊娠中に喘息治療が必要なのですか?
お腹の赤ちゃんは、へその緒を通じてお母さんの血液から酸素をもらって成長します。
もし、薬への不安から自己判断で治療を中断し、喘息発作を起こしてしまうと、お母さんの血液中の酸素が不足してしまいます。すると、赤ちゃんに十分な酸素が届かなくなり、発育に悪影響(発育遅延や低出生体重など)が出るリスクが高まります。
「発作を起こさないこと」こそが、安産と赤ちゃんの健康を守る一番の近道です。
当院で使用するお薬の安全性について
当院では、お母さんと赤ちゃんへの安全性が確認されているお薬を選んで使用しています。「この薬は使っていいの?」と迷われた際は、以下の解説をご覧ください。
1. 吸入薬(治療の基本)
吸入薬は気管支という「局所」に直接作用するため、飲み薬のように全身の血液に回る量はごく微量です。お腹の赤ちゃんへの影響はほとんどなく、最も安全な治療法です。
・吸入ステロイド薬(ICS): 炎症を抑えるベースのお薬です。妊娠全期間を通じて安心して使用できます。
・気管支拡張薬(LABA / LAMA): 気管支を広げる成分です。吸入ステロイドと併用するタイプ(配合剤)であっても、近年のガイドラインでは「治療上の有益性がリスクを上回る」とされており、医師の管理下であれば問題なく継続可能です。
2. 発作が起きた時の吸入薬(メプチンエアーなど)
短時間作用性β刺激薬(メプチンなど): 急に苦しくなった時に使う「発作止め」です。 我慢せず、すぐに使ってください。 「薬を使うのが怖い」と我慢して苦しい状態(低酸素)が続くほうが、赤ちゃんにとっては危険です。すぐに呼吸を楽にしてあげることが優先されます。
3. 飲み薬について
飲み薬についても、長年の使用実績があり、安全性が高いものを選択しています。
・抗アレルギー薬(モンテルカストなど): アレルギーや喘息を抑えるお薬です。これまで多くの妊婦さんに使用されてきましたが、危険性が増したという報告はありません。妊娠前から服用していて調子が良い場合は、継続が推奨されます。
・テオフィリン薬(テオドールなど): 気管支を広げる飲み薬です。古くから喘息治療に使われている実績のある薬です。妊娠中は代謝が変わるため、医師が血中濃度などを考慮しながら適切な量に調整して処方します。
・ステロイド内服薬(プレドニゾロンなど): 中程度以上の発作が起きた際に、一時的に使用します。 「ステロイドを飲む」と聞くと不安かもしれませんが、当院で処方する種類のステロイド(プレドニゾロン等)は、胎盤にある酵素によって分解されるため、赤ちゃんのところへ届く量はごくわずかです。 重い発作を放置するリスクの方が遥かに高いため、処方された場合は安心して服用してください。
4. 重症喘息の注射薬(生物学的製剤)について
これまでの治療では症状が治まらない重症喘息の方には、ゾレア、ヌーカラ、ファセンラ、デュピクセント、テゼスパイアといった「生物学的製剤(抗体製剤)」と呼ばれる注射の治療を行うことがあります。 これらの薬剤についても、自己判断で中止することは推奨されません。
・ゾレア(オマリズマブ): 最も長く使われているお薬です。海外の大規模な調査(妊娠登録データ)において、お腹の赤ちゃんへの奇形のリスクを増やさないという報告が多数あり、比較的安心して継続できるお薬と考えられています。
・その他の製剤(ヌーカラ・ファセンラ・デュピクセント・テゼスパイア): ゾレアに比べると新しいお薬であるためデータはまだ多くはありませんが、動物実験などでは赤ちゃんへの悪影響は報告されていません。
重症喘息の方が治療を中断し、大きな発作(重篤な酸素不足)を起こしてしまうと、それが赤ちゃんにとって最大の危険となります。医師が「お母さんの呼吸を守るメリットが上回る」と判断した場合は、治療を継続します。
5. 点滴治療について
呼吸困難で会話ができないような大きな発作が起きた場合は、母子の命を守るためにステロイドの点滴が必要です。 点滴の場合も、飲み薬と同様に赤ちゃんへの移行が少ない薬剤を使用します。一刻も早くお母さんの呼吸を改善させることが、赤ちゃんの命を守ることに直結します。緊急時は躊躇せず受診してください。
授乳中も薬を使って大丈夫ですか?
はい、問題ありません。 吸入薬、および上記で解説した飲み薬や注射薬の成分が母乳に移行する量はごくわずかで、赤ちゃんに影響が出ることはほぼありません。お母さんが元気でいることが、育児においても大切です。
妊婦さんへのお願い
妊娠中は、お腹が大きくなることで横隔膜が上がり、普段より息苦しさを感じやすくなる時期もあります。 「なんとなく息苦しい」「咳が止まらない」といった症状があれば、遠慮なくご相談ください。
Google Geminiで作成
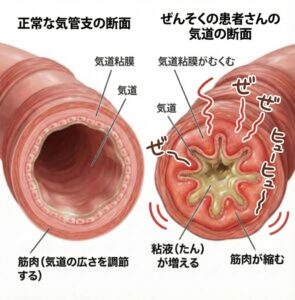
気管支喘息で、ゼーゼー、ヒューヒュー音(喘鳴)が聞こえるのはなぜ?
狭くなった気道が奏でる「喘鳴(ぜんめい)」の正体、肺からのSOSです
気管支喘息は、気管支に慢性的な炎症が起こることで、気管支が狭くなる病気です。しかもこの狭窄(せまくなること)は常に固定しているわけではなく、元に戻る(可逆性)特徴があります。
炎症とは?
炎症とは、体に何らかの刺激やダメージが加わったときに起こる反応のことです。身近な例としては、やけどや虫刺されがあります。皮膚が赤く腫れたり、熱をもったり、場合によっては液体(滲出液)がにじみ出ることもあります。
同じように、炎症が気管支に起こると、気管支の粘膜が腫れる、分泌物(痰)が増えるといった変化が起こり、気管支が狭くなります。
ゼーゼー・ヒューヒュー音(喘鳴)
気管支が狭くなると、呼吸のときに空気の流れが乱れて、ゼーゼー、ヒューヒューといった音が聞こえます。これを**喘鳴(ぜんめい)**と呼びます。喘鳴は気管支喘息でよく見られる症状の一つですが、必ずしも喘息だけに特有なものではなく、他の病気でも出現することがあります。
Google Geminiで作成
症状が悪化しやすい時間帯
気管支喘息では、炎症や狭窄の影響が夜から朝方にかけて強くなる傾向があり、この時間帯に「息苦しさ」「咳」「痰」などの症状が悪化しやすいのが特徴です。
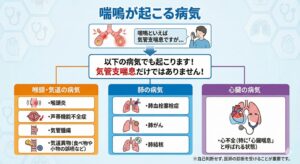
ゼーゼー、ヒューヒュー音があり、気管支喘息と診断されましたが、治療しても改善しません。本当に喘息?
「治らない喘息」の正体、隠れた「別の病気」を見逃さない
喘鳴とは?
・「ゼーゼー」「ヒューヒュー」という音を**喘鳴(ぜんめい)**と呼びます。
・気道(口・喉頭・気管・気管支など空気の通り道)の一部が狭くなると、空気の通りが悪くなり、この音が生じます。
喘鳴が起こる病気
喘鳴は気管支喘息だけでなく、以下の病気などでも起こります。
・喉頭炎
・声帯機能不全症
・気管腫瘍
・気道異物(食べ物や小物の誤嚥など)
・心不全(特に「心臓喘息」と呼ばれる状態)
・肺血栓塞栓症
・肺がん
・肺結核
Google Geminiで作成
心不全との違い
・心不全では心臓の働きが弱くなり、全身に水分がたまりやすくなります。
・特に気管支周囲がむくむと喘鳴が聞こえ、喘息との区別が難しくなります。
・この場合を特に「心臓喘息」と呼びます。
診断の難しさ
・喘鳴があるからといって必ずしも気管支喘息とは限りません。
・適切な喘息治療をしても改善しない場合には、他の病気の可能性を考えることが重要です。
喘息なのに「咳が出ない」で「胸が痛い」ことがある?
「締め付けられるような痛み」の正体、気管支の筋肉のけいれんかもしれません
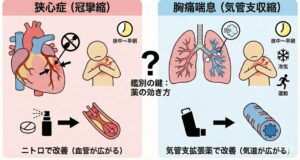
「胸が締め付けられるように痛い」「胸の奥が苦しい」 こうした症状があるとき、真っ先に心配になるのは心臓の病気(狭心症など)ではないでしょうか。しかし、心臓の検査で異常がない場合、それは**「胸痛喘息(きょうつうぜんそく)」**という、咳の出ない喘息かもしれません。
胸痛喘息(Chest Pain Variant Asthma)とは
喘息といえば「ゼーゼー、ヒューヒュー」という呼吸音や、激しい咳が特徴ですが、このタイプは**「胸の痛み」が唯一の症状**であることが特徴です。
・どんな痛み?: 胸が締め付けられる、圧迫されるような鈍い痛み。
・なぜ痛むの?: 気管支が急激に収縮して痙攣(けいれん)を起こしたり、肺の中に空気が閉じ込められて膨張しすぎたりすることで、肺や胸膜の知覚神経が刺激されるためと考えられています。
・咳や喘鳴は?: ほとんどありません。そのため「喘息」と診断されるまでに時間がかかることが多くあります。
狭心症との鑑別ポイント
1.発作のタイミングと誘引
・狭心症(冠攣縮性):
夜間から早朝の安静時に多い。
飲酒後の翌朝などに起きやすい。
運動で誘発されることもあるが(労作性)、安静時発作が特徴的。
・胸痛喘息:
やはり夜間から早朝に悪化しやすい(ここが紛らわしい点です)。
冷たい空気、ホコリ、運動、低気圧などで誘発されやすい。
風邪を引いた後に症状が強くなる傾向がある。
2.薬の効き方(診断的治療)
これが最大の見極めポイントです。
・ニトロ(ニトログリセリン):
狭心症: 著効します(数分で痛みが消える)。
喘息: 効果なしか、わずかに楽になる程度(ニトロには平滑筋を緩める作用が少しあるため)。
・気管支拡張薬(β刺激薬吸入):
狭心症: 効果はありません(動悸でかえって不快になることも)。
喘息: 著効します(速やかに胸痛が消失します)。
Google Geminiで作成
3.検査所見の違い
・心電図: 発作時にST変化があれば狭心症(非発作時は正常なことも多い)。
・呼吸機能検査: 呼吸機能が正常範囲でも、気道可逆性試験(拡張薬を吸って変化を見る)や呼気NO検査(気道の炎症を見る)で陽性が出れば、喘息の可能性が高まります。
まとめ
「心臓は大丈夫と言われたけれど、胸の痛みが続く」という方は、肺(気管支)が原因の可能性があります。 特に以下に当てはまる場合は、呼吸器内科での検査をお勧めします。
1.以前、咳が長引いたことがある(咳喘息と言われたことがある)。
2.季節の変わり目や、冷たい空気を吸うと胸が苦しくなる。
3.アレルギー性鼻炎や花粉症がある。
呼気NOの数値が低い場合でも喘息?
「数値は正常」でも苦しい、呼気NO検査の落とし穴
喘息の診断に使われる「呼気NO(一酸化窒素)検査」は、気道の炎症レベルを数値化する大変便利な検査です。一般的に数値が高いほど喘息の可能性が高くなります。
しかし、「数値が正常範囲(低い)だから、喘息ではない」と言い切れるわけではありません。
実は、喘息と診断される患者さんのうち、およそ3割〜5割の方は、この検査の数値が高くならないことが分かっています。25ppb未満の正常範囲であっても、喘息を否定することはできません。
数値が高くならない主な理由
1.喘息の「タイプ」が違うため
この検査は「アレルギー性の炎症」には敏感に反応しますが、それ以外の原因(ウイルス感染や体質など)で起きている喘息の場合は、数値が上がらないことがあります。
2.喫煙の影響
タバコを吸っていると、炎症があっても数値が低く出てしまう(マスクされてしまう)ことがあります。
3.すでにお薬を使っている場合
ステロイドなどの吸入薬を使用していると、炎症が抑えられているため数値は低くなります。これは治療がうまくいっている証拠でもあります。
医師は、この検査の結果だけでなく、症状の経過や聴診、呼吸機能検査などを組み合わせて総合的に診断を行っています。「数値が低いのに喘息と言われた」という場合も、決して珍しいことではありませんので、医師の指示通りに治療を続けていくことが大切です。
喘息で治療中です。たびたび発作的に喉の締め付けを伴う呼吸困難あり。声帯機能不全症を合併していると言われました。どのような病気?
息を「吸う」と喉が詰まる、喘息とは違う「声帯機能不全」の正体
声帯機能不全症を参照してください
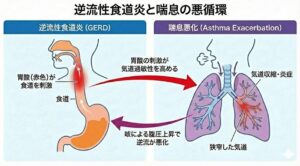
喘息で治療中ですがコントロールがよくありません。以前から胸やけがあり、逆流性食道炎と診断されました
喘息と逆流性食道炎には強い関連性があります
喘息と逆流性食道炎(GERD:Gastroesophageal Reflux Disease)は、実は相互に関連性が強いことが多く、どちらか一方があるともう一方も併発しやすいと言われています。
Google Geminiで作成
1)関係のポイント
・逆流性食道炎が喘息を悪化させる
・胃酸や胃内容物が食道を逆流し、これが喉や気道にまで到達すると、気道が刺激されて咳や喘鳴、喘息発作が誘発されやすくなります。
・特に夜間や横になると症状が出やすいのが特徴です。
・胃酸の微量な誤嚥(silent aspiration)が慢性的な気道刺激となり、気道過敏性が亢進して喘息症状が悪化することもあります。
・喘息の治療薬が逆流性食道炎を悪化させる場合もある
・β2刺激薬やテオフィリンなど、一部の喘息治療薬は食道下部括約筋(LES)をゆるめる作用があり、これにより胃酸の逆流を助長することがあります。
・相互に治療が影響する
逆流性食道炎の治療(プロトンポンプ阻害薬などの胃酸分泌抑制薬)が喘息症状のコントロールを改善する場合があります。
一方、逆流性食道炎を放置すると喘息治療を行っても症状コントロールが難しいことがあります。
2)臨床でよくみられる症状や状況
・夜間や早朝に咳や喘鳴が悪化する
・食後や横になったときに咳が出る
・酸っぱい液体が喉に上がってくる感じがある
・慢性的な咳(咳喘息)が治りにくい場合、逆流性食道炎が関与していることがある
3)管理・対策
・逆流性食道炎の合併が疑われる場合は、食生活や生活習慣の改善(就寝前の食事を避ける、肥満の是正、禁煙など)、および胃酸分泌抑制薬の使用が有効です。
・両疾患の治療を並行して行うことが、コントロールの鍵になります。
4)まとめ
喘息と逆流性食道炎は「相互に悪影響を及ぼしやすい」関係にあり、両者が合併している場合は両方の治療が重要です。コントロールが悪い喘息患者さんでは逆流性食道炎の存在を疑うことが大切です。
ましもと内科呼吸器科での成人の喘息治療について教えて
当院での治療について解説します
喘息治療について
- 喘息は「完治」ではなく「コントロール」
現在の医学では、喘息を完全に治すことは難しいとされています。そのため、症状を薬でコントロールして、生活に支障が出ないようにすることが治療の目的です。
- 基本は吸入薬による治療
当院では、副作用が少なく効果の高い「吸入薬」を中心に治療を行います。
・第一選択(ファーストステップ)
吸入ステロイド薬+長時間作用型β2刺激薬の合剤
(レルベア、アドエア、ブデホル、フルティフォームなど)
・吸入ステロイド薬単独(フルタイド、パルミコート、キュバール、オルベスコ)
・吸入ステロイドに長時間作用型β2刺激薬(セレベント)を組み合わせることもあります。
→ 症状が落ち着けば少しずつ減量していきます。
- 効果が不十分なときに追加する薬
・テオフィリン徐放製剤(テオドールなど)
・ロイコトリエン受容体拮抗薬(モンテルカスト)
・吸入ステロイド+長時間作用型β2刺激薬に長時間作用型抗コリン薬(スピリーバ)を加えることもあります。
・ 3剤合剤(テリルジー)もあります。
- 発作が出たときの対応
・風邪などをきっかけに症状が急に悪化することがあります。
・その際には 短時間作用型β2刺激薬(メプチンエアー、サルタノールなど)を使います。
・改善しないときには 経口ステロイド(プレドニゾロン) を短期間使用することもあります。
- 難治性喘息への治療
高用量の吸入ステロイドや内服ステロイドを使っても症状が出る場合、生物学的製剤(注射薬) による治療も選択肢になります。
- 特殊なケース
ネブライザーを使用して、インタール+ベネトリンなどを定期的に吸入していただく場合もあります。👉 このように、喘息治療は段階的にステップアップし、症状が安定すれば減量していく流れです。
吸入薬の役割
Google Geminiで作成
難治性喘息で、生物学的製剤の注射を勧められましたが、高い薬で悩んでいます
制度を賢く使えば、手の届く範囲で「人生を変える治療」が受けられます
1)生物学的製剤の適応と効果が期待できる方
1.適応となる主な患者像
中等症から重症の持続型喘息で、標準的な治療(吸入ステロイド+長時間作用型β₂刺激薬など)を行っても症状が十分にコントロールできない方
特にアレルギー性(好酸球増多型)喘息や非アレルギー性好酸球増多型喘息の方
年間2回以上の増悪(急性増悪、救急受診や入院)を繰り返す方
経口ステロイドの長期使用が必要な方
2.効果が高いとされる特徴
血中好酸球数が高い
血清IgE値が高い(オマリズマブ適応)
FeNO(呼気一酸化窒素)高値
アレルギー疾患の合併(アトピー性皮膚炎、鼻炎など)
生物学的製剤にはオマリズマブ(ゾレア®)、メポリズマブ(ヌーカラ®)、ベンラリズマブ(ファセンラ®)、デュピルマブ(デュピクセント®)、**テゼペルマブ(テゼスパイア®)**などがありますが、それぞれ適応となるタイプが異なります。当院ではメポリズマブ(ヌーカラ®)とテゼペルマブ(テゼスパイア®)を使用しています。
2)生物学的製剤の負担軽減策
1. 高額療養費制度の活用
日本では高額療養費制度が利用できます
月ごとの自己負担限度額を超えた分は後から払い戻しされます
年齢や所得に応じて自己負担上限が決まります
2.自治体の助成制度
18歳未満や難病指定、障害者認定など条件によって自治体独自の医療費助成制度があります
3.医療費控除の利用
1年間(1/1~12/31)に支払った医療費が一定額を超えると、所得税の医療費控除を申告できます
4.自己注射剤使用による3か月分まとめての処方
病院受診は3か月に1回で、注射は自宅で毎月自分がする方法です。
高額療養費制度の観点から見ると、3か月分を1回で支払えば、その月だけ自己負担限度額を支払い、残りの2か月は自己負担がゼロになります。
そのため、1か月ごとに分けて支払うよりも、1年単位で見ると自己負担総額は安くなります。
例:自己負担上限額が8万円の場合
毎月投薬→年間8万円×12か月=96万円(上限超える月も)
3か月ごと投薬→8万円×4回=32万円(年4回だけ自己負担)
ただし、自分で注射できる方に限り、自宅での注射剤の冷所管理などが必要になります。
3)まとめ
生物学的製剤は重症・難治性喘息に効果が高いが、薬剤費は高額となります
血中好酸球やIgE高値、増悪が多い方などが特に効果的です
高額療養費制度や医療費控除、3か月処方と自己注射を活用すれば、自己負担額を大きく減らせます
詳細な適応や負担軽減策は、主治医・病院の相談窓口・各自治体で相談をしてください
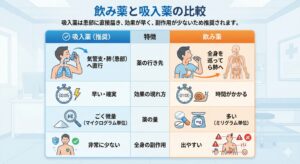
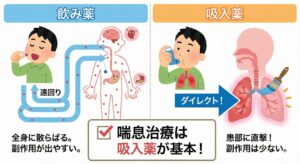
なぜ喘息治療は「飲み薬」ではなく、「吸入薬」が中心?
吸入薬の方が、気道に直接届き効果が高く、副作用も少ないからです
1. 患部(気道)に「直接」届くから、効果が高い
喘息は、空気の通り道である「気道(気管支)」が炎症を起こしている病気です。 飲み薬の場合、一度胃で溶け、血液に乗って全身を巡ってから肺に到達するため、患部に届く成分はどうしても少なくなります。
一方、吸入薬は口から吸い込むことで、炎症が起きている気管支へダイレクトに薬を届けることができます。 これにより、素早く、かつ強力に炎症を抑えることができます。
イメージしてみてください :皮膚がかぶれたとき、飲み薬を飲むよりも、患部に直接「塗り薬」を塗るほうが早く治るイメージはありませんか? 喘息の吸入薬は、これと同じで**「気管支に塗る薬」**と考えると分かりやすいでしょう。
2. 全身への副作用が極めて少ない
飲み薬は全身に成分が回るため、どうしても手の震えや動悸、吐き気といった副作用が出るリスクが高まります。 吸入薬は「患部(肺)」にピンポイントで作用するため、血液中に取り込まれる薬の量が非常に少なく済みます。 そのため、全身への副作用のリスクを最小限に抑え、長期間でも安心して使用することができます。
3. 非常に少ない「量」で効く
直接届くため、治療に必要な薬の量も圧倒的に少なくて済みます。 一般的に、吸入ステロイド薬1回分の薬の量は、内服薬(錠剤)の約100分の1〜数10分の1程度です。 「ステロイド」という言葉に不安を感じる方もいらっしゃいますが、吸入薬はごく微量で効果を発揮するため、体への負担が非常に少ない治療法です。
4.大切なのは「正しく吸入すること」
吸入薬はメリットの多い治療法ですが、唯一の弱点は「正しく吸えないと効果が出ない」ことです。 当院では、患者様一人ひとりに合った吸入器の選び方や、正しい吸入方法の指導に力を入れています。「吸えているか不安」「操作が難しい」と感じる場合は、どうぞ遠慮なく医師やスタッフにご相談ください。
飲み薬と吸入薬の比較
Google Geminiで作
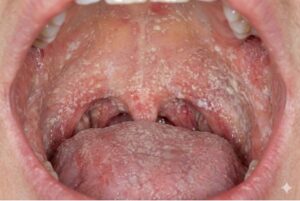
吸入後しっかりうがいをしているのに、吸入ステロイドで口腔内に白いぶつぶつが出てきました(カンジダ症)。吸入ステロイドの種類で違いはあるの?
口の中では「眠っていて」、肺に届いてから「働く」吸入ステロイドがあります、カンジダ症のリスクを減らせます
吸入ステロイド(ICS)は、気道の炎症を抑えて喘息発作を予防する「とても重要なお薬」です。
その一方で、口の中やのどに薬が残りやすく、そこで免疫が弱くなることで(ステロイドは炎症を抑える薬=免疫を抑える作用がある)、もともと少しは住んでいるカンジダというカビが増えてきて、白い苔が口腔内に見られます。
口腔内カンジダ症
Google Geminiで作成
また、吸入薬の影響で口の中が乾燥したり、唾液が減ったりすることも、カンジダが増えやすくなる原因の一つです。
吸入ステロイドによる口腔内カンジダ症の発症しやすさは、吸入ステロイドの種類や製剤特性によって多少異なることが知られています。以下に主なポイントをまとめます。
1)吸入ステロイドごとのリスク差
一般的に、粒子径が大きいほど、咽頭・口腔内に薬剤が沈着しやすく、カンジダ発症リスクが高いとされています。
逆に、粒子径が小さいものや、肺到達率が高い製剤は、口腔内残留が少なく、カンジダ発症リスクがやや低い傾向にあります。
主な吸入ステロイドとカンジダ症のリスク
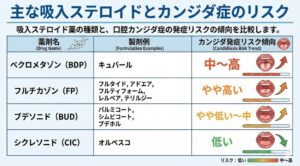
Google Geminiで作
シクレソニド(オルベスコ)は口腔内で活性化しにくく、比較的カンジダ症を起こしにくいとされています。
つまり、口の中では『眠っていて』、肺に届いてから『働く』吸入ステロイドです
2)その他の影響因子
吸入ステロイドの用量が多い、投与回数が多いほどリスクは高まります。
吸入後にうがい・口すすぎをしない場合、残留薬剤が増えリスクが上昇します。
スペーサーの使用により口腔内残留を減らせます(特にpMDIの場合)。
3)予防策
吸入後は必ず「水やぬるま湯でしっかりうがい」する
必要であれば吸入補助器(スペーサー)を使用する
口腔内に違和感があれば、早めに医師へ相談する
【まとめ】
・吸入ステロイドの種類によって、カンジダ症の発症しやすさはやや異なります。
・シクレソニド(オルベスコ)は比較的リスクが低いとされますが、絶対的な差は大きくはありません。
・用量・吸入方法・うがいなどの日常管理も重要です。
・口腔内カンジダ症になった場合、飲み薬ですぐに治癒しますので、主治医にご相談ください。
もし頻繁にカンジダ症を繰り返す場合は、吸入ステロイドの種類変更や投与方法の見直しを主治医と相談するのがおすすめです。
吸入ステロイドを使用していますが、最近声がかすれてきました。なぜ?
声帯のむくみと痩せ、吸入ステロイドの局所副作用を知る、その対策は
「吸入ステロイドが原因の嗄声」は、吸入を中止・減量・変更すれば改善しますので、安心してください。
なぜ吸入ステロイドで声がかすれるのか?
1. 声帯の筋肉への影響(ステロイド性筋障害)
吸入した薬の一部が声帯周囲に付着し、長期間そこに当たり続けると、
・声帯を動かす筋肉が弱くなる(ステロイドによる局所的な筋障害の可能性)
・声帯がやや「やせて」または「すき間があく」ような状態になり、息漏れ声になる
2. 粘膜の刺激・薄くなる変化
薬が声帯の表面に当たり続けることで、
・軽い炎症(赤み、ひりひり感)
・粘膜が荒れる/薄くなる
・振動が不均一になり、声がかすれる
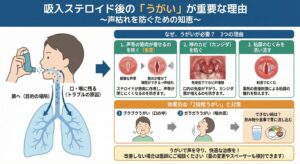
嗄声を減らすコツ(薬を変える前に)
・毎回うがい・口すすぎ
・**スペーサー(補助器具)**を使う(pMDIの場合)
・吸入手技の見直し:ゆっくり深く吸い、吸入後は5〜10秒息こらえ
・最小有効量に調整する(医師と相談の上、薬の減量)
Google Geminiで作成
嗄声を起こす頻度の少ない吸入ステロイドへの変更
吸入ステロイドは喘息の治療において、非常に重要な薬であり、嗄声のために簡単に中止することはできません。そこで、吸入ステロイドを、嗄声を起こしにくい薬に変えることも重要です。
嗄声が少なめの傾向がある薬にオルベスコ(シクレソニド)があります。
オルベスコ(シクレソニド)について
・オルベスコは、吸入したあと主に肺で活性化するタイプ(プロドラッグ)の吸入ステロイドで、口腔・咽頭での活性体曝露が少ない。
・粒子が非常に細かく、肺まで届きやすい設計のため、のど(口腔・咽頭)に付着する薬の量が比較的少ない。
そのため、他の吸入ステロイドと比べて、声のかすれや口の中のカンジダなど「のどに関する副作用」が少なめと期待できる薬の一つです。
吸入ステロイド以外の吸入薬でも嗄声は起こる?
吸入ステロイドの嗄声の発生率は、報告では5〜50%前後と、研究によってかなり幅があります。
非ステロイド吸入薬(LABA;長時間作用型β2刺激薬やLAMA;長時間作用型抗コリン薬)単剤では、嗄声は比較的少ないとされています。非ステロイド吸入薬では嗄声の報告は0〜数%程度と低めとする報告があります。
非ステロイド吸入薬での嗄声の原因は、単純な咽頭・喉頭の刺激や乾燥と言われています。
喘息の吸入器にはどのような種類があるの?
3種類ありますが、自分に合った最適なデバイスを選ぶことが大切です
3種類に分けられますが、症状・年齢・手技の得意不得意に合わせて最適なデバイスを選ぶことが大切です。
また、正しく吸入することが大切です。
実際の吸入動画(環境再生保全機構公式ホームページより)を参考にしてください。
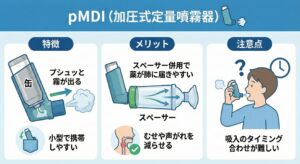
1) pMDI(pressurized Metered-Dose Inhaler加圧式定量噴霧器)
・特徴:缶から霧がプシュッと出るタイプ。小型で携帯しやすい。
・メリット:スペーサー併用で薬が肺に届きやすく、むせや声がれを減らせる。
・注意点:吸入のタイミング合わせが難しい。
・商品名:フルティフォーム、オルベスコ、キュバール、メプチンエアー、サルタノール
Google Geminiで作成
2) DPI(Dry Powder Inhalerドライパウダー吸入器)
・特徴:粉薬を自分の吸気で取り込む。
・メリット:タイミング合わせ不要。携帯・保管が楽。
・注意点:一気に強く深く吸う必要あり、吸気が弱いと効果が出にくい。
・商品名:レルベア、テリルジー、ブデホル、メプチンスイングヘラー
3) SMI(Soft Mist Inhaler(ソフトミスト吸入器)
・特徴:ゆっくり長く漂うミストで肺に届きやすい。
・メリット:タイミングに不安がある人でも吸いやすい。
・注意点:初回に装置の準備・操作手順を確認(カートリッジ装着・プライミング等)。
・商品名:スピリーバレスピマット
吸入するのが下手で、「吸入補助器(スペーサー)」の使用を勧められました
スペーサーをつけると、むせにくく、肺に届きやすく、効果が安定します
一言で:
加圧式定量噴霧吸入器(pMDI:pressurized Metered-Dose Inhaler)にスペーサーをつけると、むせにくく、肺に届きやすく、効果が安定します。
高齢の方やお子さん、発作時の吸入が苦手な方に特におすすめです。
pMDI(加圧式定量噴霧吸入器)の種類
・オルベスコ エアゾール(シクレソニド:ICS):長期管理薬
・フルティフォーム エアゾール(フルチカゾン+ホルモテロール:ICS/LABA):長期管理薬
・サルタノール インヘラー(サルブタモール:SABA):発作時の頓用
・メプチン エアー(プロカテロール:SABA):発作時の頓用

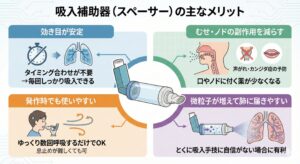
主なメリット
・効き目が安定:タイミング合わせが不要→毎回しっかり吸入できる
・むせ・ノドの副作用を減らす:口やノドに付く薬が少なくなる(声がれ・カンジダ症の予防)
・発作時でも使いやすい:ゆっくり数回呼吸するだけでOK(息止めが難しくても可)
・微粒子が増えて肺に届きやすい:とくに吸入手技に自信がない場合に有利
Google Geminiで作成
スペーサーが「向いている」人
・タイミングを合わせるのが難しい(子ども・高齢者・手のふるえ等)。
・吸入ステロイド(ICS)でノドの違和感・カンジダが出やすい。
・発作時に上手く吸えない/深く吸えない。
・新しくpMDIを使い始めたばかり。
使い方
・よく振る → pMDIをスペーサーにセット。
・1回噴霧 → 3秒かけて普通の呼吸で深く吸ってください。
・3秒から5秒間息を止めて、薬が肺にとどまるようにします。
・ゆっくり息を鼻から吐きます。
・息止めができなかったり、1回で吸入しきれない場合は、スペーサーを加えたまま、ゆっくり呼吸を繰り返してください。
・ICS(吸入ステロイド)後はうがい(口すすぎ)を、 サルタノールやメプチンエアーはうがい不要です。
※1回に複数回噴霧せず、噴霧ごとに吸入します。
実際の吸入動画(環境再生保全機構公式ホームページより)
よくある失敗
・連続で2~3回をまとめて噴霧してしまう。
・吸入が速すぎる/浅すぎる。
・洗浄後に布で拭く(静電気で薬が張り付きやすくなります)。
お手入れ
・週1回程度、中性洗剤を薄めた水に浸してすすぐ→自然乾燥。
・布で拭かずに完全に乾かす(静電気防止)。
・ひび割れ・弁の劣化は交換目安。
まとめ
・pMDI+スペーサーは「効き目の安定」と「副作用軽減」に有用。
・高齢者・小児・手技に不安がある方・発作時は特にメリット大。
・使い方は**“1回噴霧→ゆっくり5〜6呼吸”、ICS吸入ステロイド後はうがい**が基本。
※**ドライパウダー吸入器(DPI)**は構造が異なるため、スペーサーは使いません。
※ソフトミスト吸入器(SMI)(スピリーバレスピマット)も、タイミングが苦手なら補助器併用で安定することがあります。
吸入ステロイドで喘息はよくなったのですが、最近よく肺炎を起こします。因果関係はあるの?
繰り返す肺炎、吸入ステロイドの種類や量を見直しませんか
吸入ステロイド(ICS:inhaled corticosteroids)は喘息やCOPD(慢性閉塞性肺疾患)の治療に広く使われています。
1)肺炎リスクのメカニズム
吸入ステロイドは免疫抑制作用により、気道の防御機構を一部抑制するため、細菌感染のリスクがわずかに高まります。特にCOPD患者や高齢者ではこの影響が問題となりやすいとされています。
2)吸入ステロイドの種類ごとのリスク差
代表的な吸入ステロイドには以下があります:
- フルチカゾン(フルタイド、フルティフォーム、アドエア、レルベア、テリルジー)
- ブデソニド(パルミコート、シムビコート、ブデホル)
- ベクロメタゾン(キュバール)
- シクレソニド(オルベスコ)
■ COPD患者の場合
フルチカゾンは、肺炎リスクが高いことが多くの研究で示されています。
ブデソニドは、フルチカゾンに比べて肺炎リスクが低いという報告が複数あります。
■ 喘息患者の場合
喘息患者での肺炎リスク上昇はCOPD患者ほど顕著ではありませんが、やはりフルチカゾンでリスク増加傾向が言われています。
ブデソニド、ベクロメタゾン、シクレソニドはリスクが比較的低いとされています。
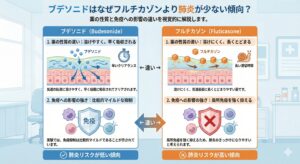
3)ブデソニドはなぜフルチカゾンより肺炎が少ない傾向?
・薬の性質の違い
ブデソニドは気道の粘液に溶けやすく、早く組織に吸収されてクリアされます。フルチカゾンは溶けにくく、気道表面に長くとどまりやすい薬です。長く残るほど局所の免疫を抑えやすく、肺炎のきっかけになりやすいと考えられます。
・免疫への影響の強さ
実験ではフルチカゾンの方が局所免疫を強く抑えることが示されています。ブデソニドはその抑え方が比較的マイルドです。
Google Geminiで作成
【結論】
肺炎リスクをできるだけ減らしたい場合は、「ブデソニド(パルミコート、シムビコート、ブデホル)」を第一選択とするのが推奨されます。
フルチカゾン(フルタイド、アドエア、フルティフォーム、レルベア、テリルジー)はリスクが高いので、特にリスクが気になる患者さんには避ける方が安全です。