インフルエンザ
インフルエンザの予防投与について教えて
当院での予防投与の費用
インフルエンザに対する予防投与は、健康保険の適用外(自費診療)です。
1)オセルタミビル(タミフルの後発品) 4000円(消費税込み)
2)リレンザ 5000円(消費税込み)
3)イナビル 7000円(消費税込み)
インフルエンザの予防投与とは?
インフルエンザ患者さんと濃厚に接触したあと、まだ症状が出ていない段階で、一定期間だけ抗インフルエンザ薬を内服・吸入して、発症や重症化のリスクを下げる方法です。
予防投与の対象者
原則として「インフルエンザ感染者と共同生活を送っている(濃厚接触者)」であり、以下のハイリスク群に該当する方が推奨されています。
・65歳以上の高齢の方
・慢性の呼吸器疾患(喘息・COPD など)、心疾患のある方
・糖尿病などの代謝性疾患がある方
・腎機能障害がある方
・免疫抑制状態(抗がん剤治療中、ステロイド長期内服、臓器移植後など)の方
受験生や重要な仕事を控えている方などは対象外?
薬の添付文書の「予防投与」の項目には、対象として「高齢者」「基礎疾患を有する者」等が列記されています。健康な受験生などはこれに含まれないため、医師の裁量による**適応外処方**という扱いになります。
医師法上、医師が医学的判断に基づき、患者の同意を得て適応外薬を処方すること自体は禁止されていませんので、院長とご相談ください。
予防投与の実際(タイミングと期間)
1)開始時期
インフルエンザ患者との最後の濃厚接触から 48時間以内の開始 が原則
2)投与の実際
・オセルタミビル
オセルタミビルとして1回75mgを1日1回、7〜10日間経口投与する。
・リレンザ
ザナミビルとして1回10mg(5mgブリスターを2ブリスター)を、1日1回、10日間、専用の吸入器を用いて吸入する。
・イナビル
ラニナミビルオクタン酸エステルとして40mgを単回吸入投与する。
3)症状が出た場合
予防投与中であっても、「発熱・咳・咽頭痛」などインフルエンザ様症状が出た場合は、ただちに予防目的から治療目的の投与(または別薬剤)へ切り替えが必要です。
予防投与の効果と限界
・100%発症を防げるわけではありません。
・きちんとしたタイミングで薬を飲み始め、決められた期間続けると、研究ではインフルエンザを発症する人をおよそ「7〜9割」減らせると報告されています。
・例えば、何もしないと 10人中2人くらい がインフルエンザを発症するような状況で、予防投与を行うと 10人中0〜1人程度 に抑えられるイメージです。
・効果が期待できるのは内服・吸入している期間中が中心で、服用終了後に発症するケースもあります。
・長期間・広範囲で安易に使うと、耐性ウイルスが増えるリスクが懸念されています。
山口県のインフルエンザの発生状況について教えて
山口県の感染症情報システムを参照してください。
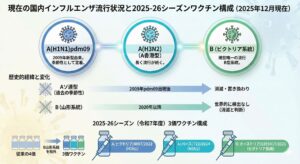
現在国内で流行しているインフルエンザウイルスはどのような種類?
インフルエンザウイルスはA型とB型に大別され、近年ヒトで繰り返し流行しているのはA(H1N1)pdm09、A(H3N2)(いわゆるA香港型)、B(ビクトリア系統)の3系統です。Bの山形系統は2020年以降、世界的に検出が確認されていません。
以前はA(H1N1)の季節性株として「Aソ連型」が流行していましたが、2009年の新型インフルエンザ(A(H1N1)pdm09)の出現後はAソ連型は検出されなくなり、現在はpdm09系統が季節性として残っています。A(H3N2)は「A香港型」として流行が続いています。
直近の日本の季節性インフルエンザHAワクチン(2025–26シーズン、令和7年度)は3価で、A/ビクトリア/4897/2022(H1N1)、A/パース/722/2024(H3N2)、B/オーストリア/1359417/2021(ビクトリア系統)が採用されています。
Google Geminiで作成
インフルエンザワクチンを打ちましたが、罹患しました。発症予防効果はどの程度?
インフルエンザワクチンの「発症予防効果」
インフルエンザワクチンは、年によって差はありますが、流行のウイルスとよく合っている年には、インフルエンザにかかる人をおよそ半分程度に減らす効果があるといわれています。ただし、完全にかかるのを防ぐものではありません。
麻しん・風しんワクチンはきわめて高い発病予防効果が確認されており、インフルエンザワクチンとは性質が異なります。
インフルエンザワクチンの「重症化・入院予防効果」
インフルエンザワクチンは、「かからないようにする」だけでなく、かかってしまった場合でも重症化や入院のリスクを下げる効果があります。
研究では、年齢や流行したウイルスの型によって差はありますが、
・入院のリスクをおよそ3〜5割程度減らす
・集中治療室での治療や死亡など、命にかかわる重症のリスクを3〜7割ほど減らす、と報告されています。
特に高齢の方や基礎疾患をお持ちの方、お子さまでは、この重症化予防の効果が重要と考えられています。
インフルエンザの抗原検査はいつするのがベスト?
インフルエンザの抗原検査を受けるのにベストなタイミングは、一般的に発熱から12時間〜24時間経過した後とされています。
なぜこの時間が推奨されるのか、早すぎる場合や遅すぎる場合のリスクとあわせて解説します。
1. ベストなタイミング:発熱から12〜24時間後
インフルエンザウイルスが体内で増殖し、一般的な検査キットで検出できる量に達するまでには少し時間がかかります。
・12時間を過ぎると: ウイルス量が十分に増え、検査の精度(陽性判定の確実性)が高まります。
・48時間以内に: タミフルやゾフルーザなどの抗インフルエンザ薬は、発症から48時間以内に服用しないと十分な効果が期待できません。
2. 早すぎる場合(発熱直後〜12時間未満)
・偽陰性のリスク: ウイルス量がまだ少ないため、実際はインフルエンザにかかっていても、検査結果が「陰性」と出てしまうこと(偽陰性)があります。
・再検査の可能性: 陰性でも症状が強い場合、翌日など時間を空けて再検査が必要になることがあり、患者さんの負担が増えてしまいます。
・補足:発熱から12時間以内の早期で、高齢者や重症化リスクのある方には、当院では遺伝子検査(等温核酸増幅法:ID NOW)を実施し、診断精度の向上を図っています。

Google Geminiで作成
3. 遅すぎる場合(発熱から48時間以降)
・薬の効果が薄れる: 抗インフルエンザ薬の効果が期待できる「ゴールデンタイム(48時間以内)」を過ぎてしまいます。
・ウイルス量の減少: 時間が経ちすぎるとウイルスが減り始め、逆に検査で反応しづらくなることもあります(ただし、通常は発症数日後まで陽性は出ます)。
まとめ
「熱が出た!」と焦ってすぐに受診しても、正しい結果が出ない可能性があります。 ぐったりしているなどの緊急性がなければ、一晩様子を見て、発熱から半日(12時間)以上経ってから受診・検査をするのが、一度で正確な診断を受けるための近道です。
なお、検査が陰性でも、症状や周囲の流行状況からインフルエンザが疑われる場合、とくに高齢者・基礎疾患のある方・妊婦などの高リスクの方には、抗インフルエンザ薬の投与を検討します。
インフルエンザの治療薬はどのようなものがあるの?
治療薬
オセルタミビルリン酸塩(商品名:タミフル/オセルタミビル)…5日間の内服
ザナミビル水和物(商品名:リレンザ)…5日間の吸入
ペラミビル水和物(商品名:ラピアクタ)…点滴静注(通常は単回。重症例や経口困難時に考慮、症状により反復可)
ラニナミビルオクタン酸エステル水和物(商品名:イナビル)…1回のみの吸入
バロキサビル マルボキシル(商品名:ゾフルーザ)…1回のみの内服
投与開始のタイミング(重要)
抗インフルエンザ薬は発症から48時間以内に開始すると、発熱・症状の期間をおよそ1日(1~2日)短縮し、ウイルス排出量を減少させます。
ただし、入院例・重症例・合併症リスクが高い方では、48時間を過ぎてからの開始でも臨床的な利益が得られることがあります(治療は可能な限り早期に)。「48時間を過ぎると全く効果がない」と断定はできません。
安全面の注意
**吸入薬(ザナミビル/ラニナミビル)**は、喘息・COPDなどの呼吸器疾患がある方では気管支けいれん等に注意が必要です。
妊娠中はオセルタミビルが推奨されます(バロキサビルは妊娠・授乳では推奨されません)
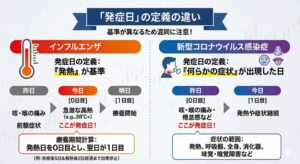
インフルエンザにおける「発症日」はいつ?
インフルエンザの場合、学校保健安全法などの運用におい**「発熱が始まった日」を『発症日(0日目)』とするのが一般的**です。
新型コロナウイルス感染症とは基準が少し異なるため、混同しやすい点ですが、インフルエンザについては以下のようにお考えください。
インフルエンザにおける「発症日」の考え方
1.原則は「発熱」が基準 インフルエンザは「急激な発熱」で発症するのが特徴であるため、鼻水や咳などの前駆症状(前触れ)があっても、**「38℃程度の発熱が始まった日」を発症日(0日目)**とカウントすることが多いです。
・昨日: 咳・喉の痛み(前駆症状の可能性)
・今日: 急に高熱(ここが発症日=0日目)
2.療養期間(出席停止期間)の計算 「発熱した日(今日)」を0日目とし、その翌日(明日)を1日目として計算します。
・発症日(0日目): 今日
・療養1日目: 明日
(学校などの場合、「発症した後5日を経過し、かつ解熱した後2日を経過するまで」が出席停止となります)
新型コロナ感染症における「発症日」の考え方の違い
パンデミック初期から一貫して**「何らかの症状が出現した日」**とされている。これには発熱のみならず、呼吸器症状(咳、咽頭痛、鼻汁)、全身症状(倦怠感、関節痛)、さらには消化器症状や味覚・嗅覚障害も含まれます。
Google Geminiで作成
インフルエンザと診断されました。いつまで休まないといけないの?
大人(一般の職場)
法律で一律の休業期間は定められていません。まずは職場の就業規則に従ってください。規定がない場合は、解熱して全身状態が回復してから復帰を検討します。インフルエンザは発症前日から発症後3〜7日ほどウイルスを排出し、解熱後もしばらく排出が続く場合があります。症状が残る間は外出を控え、復帰後もしばらくは**咳エチケット(不織布マスクの着用)**を心がけてください。
子ども(学校・園)
学校保健安全法により、「発症日を0日とし、発症後5日を経過し、かつ解熱後2日(幼児は3日)」までは出席停止です(病状により医師が感染のおそれがないと認めた場合を除く)。この基準を過ぎ、症状が改善すれば、一般に他者へうつす可能性は低下します(個人差はあります)。
職場運用の実情
多くの職場では上記の学校基準を目安として準用するか、**「解熱・体力回復」+「咳が残る間のマスク」**を条件に復帰を決めています。医療・介護などハイリスク環境では、職場の方針に従い、より慎重な復帰基準が設けられることがあります。治癒証明書や陰性証明書の提出は厚労省としては不要とされています。
お願い
高熱や強い症状があるのに受診せず無理に出勤すると、職場内での感染拡大につながります。体調が整うまで自宅で安静にし、回復を待ってから復帰してください。
微熱で、普通のかぜと思っていたのですが、インフルエンザと診断され、びっくりしました。そのようなことはよくあるの?
微熱で普通のかぜと思っていても、検査でインフルエンザと診断されることはあります。典型的なインフルエンザでは、咳・鼻水・のどの痛みなどのかぜ症状に加え、急な38℃以上の発熱、強いだるさ、筋肉痛や関節痛などがみられます。
ただし、発熱が目立たない軽症例や、まれに症状の乏しい(無症候)感染も一定数あります。特に、だるさや筋肉痛などの全身症状が強いときや、周囲で流行しているときは、微熱でもインフルエンザを疑いましょう。
・インフルエンザの潜伏期間:通常1〜4日(平均約2日)。
・うつしやすい時期:発症の約1日前から、発症後5〜7日程度。小児や体の抵抗力が弱い方では長くなることがあります。
・受診・検査:心配な場合は医療機関でのインフルエンザ検査をお勧めします。発症ごく早期は検査で陰性になることもあるため、医師がタイミングを判断します。
・消化器症状:インフルエンザで吐き気・嘔吐・下痢が出ることはとくに小児でありますが、成人で消化器症状が主になるのはまれです。嘔吐下痢が中心なら、ノロウイルスなど別の胃腸炎の可能性も考えます。
高熱が出ました。数日前に家族がインフルエンザでした。間違いなく、インフルエンザ?
結論
臨床的にはインフルエンザの可能性が高い一方、「高熱=必ずインフルエンザ」ではありません。
身近にインフルエンザ患者がいて、咳・鼻汁・咽頭痛に加え、急な38℃以上の発熱や強いだるさ・筋肉痛・関節痛があれば、インフルエンザの可能性は高まります。
ただし、検査が陰性の場合は**ウイルス性上気道炎(いわゆる“かぜ”)**のこともありますし、抗菌薬が必要な細菌感染症の可能性も考慮します。
次の症状がある場合は、別の病気を疑います。
咳嗽・喀痰・胸痛・息苦しさ → 肺炎
強い咽頭痛(嚥下困難・高熱) → 扁桃炎(溶連菌など)
頻尿・排尿時痛・背部痛 → 腎盂腎炎などの尿路感染症
嘔吐・下痢・腹痛 → 急性胃腸炎(食中毒を含む)
検査について
発症ごく早期は抗原検査が陰性になることがあります。陰性でもインフルエンザを完全には否定できません。必要に応じて半日~1日後の再検や、**感度の高い遺伝子検査(等温増幅法)**を検討します。
受診・再受診の目安
呼吸が苦しい、胸痛、意識がもうろう、けいれんなどの重い症状
高熱が3日以上続く、咳や全身状態が悪化する
水分がとれない/尿が少ない、強い背部痛
高齢者、妊婦、基礎疾患がある方、乳幼児は早めの受診を
治療について
抗インフルエンザ薬は発症から48時間以内に開始すると、発熱期間の短縮やウイルス排出の減少が期待できます。
インフルエンザと診断され適切に治療しても高熱や咳が持続・悪化する場合は、肺炎などの合併を確認するため再受診してください。
1シーズンに2回インフルエンザに罹ることはある?
季節性インフルエンザにはA型とB型があり、A型は A(H1N1)pdm09 と A(H3N2) の2種類が主に流行します。
感染すると一定の免疫はつきますが、型(A/B)や亜型が異なると交差免疫は不十分になり、同じシーズンに複数回かかることがあります(例:A型の後にB型、A(H1N1)の後にA(H3N2) など)。A型とB型の同時感染が起こることも、まれに報告されています。
そのため「今季はもうかからない」とは言い切れません。手洗い、ワクチン接種、マスク、咳エチケット、換気を続けましょう。