マイコプラズマ感染症
マイコプラズマとはどんな微生物?
細菌の仲間ですが、細胞壁をもたない特殊な微生物です
マイコプラズマは、細菌の仲間ですが、細胞壁を持たない特殊な微生物です。
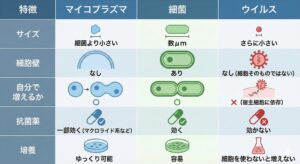
1. マイコプラズマ
正体:細菌の仲間ですが、細胞壁を持たない特殊な微生物
サイズ:普通の細菌よりさらに小さい(ウイルスよりは大きい)
特徴:
・自分で増殖できる(=生きている)
・細胞壁がないためペニシリン系など「細胞壁を壊す抗菌薬」は効かない
・マクロライド系、テトラサイクリン系が有効
代表的な病気:マイコプラズマ肺炎(学校や職場で流行しやすい)
2. 一般的な細菌
正体:細胞壁と細胞膜を持ち、自分でエネルギーを作って増殖できる「生物」
サイズ:数μm
特徴
・抗菌薬(ペニシリン、セフェムなど)がよく効く
・培養して増やせる(診断しやすい)
・代表的な病気:肺炎球菌肺炎、ブドウ球菌感染症、尿路感染症、など
3. ウイルス
正体:DNAやRNAと、それを包む殻(カプシド)だけの存在
サイズ:細菌よりずっと小さい(数十~数百nm)
特徴
・自分では増殖できない → 人や動物の細胞の中に入り込んで複製される
・抗菌薬は効かない。抗ウイルス薬やワクチンで対処
・代表的な病気:インフルエンザ、新型コロナ、RSウイルス感染症、帯状疱疹、など

Google Geminiで作成
Google Geminiで作成
普通の細菌とは違い、マイコプラズマが「細胞壁を持たない」ことの生物学的特性について教えて
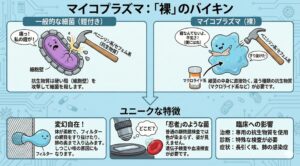
ふにゃふにゃで、神出鬼没 壁を持たない細菌、マイコプラズマ
マイコプラズマは「裸」のバイキン?
マイコプラズマは、一般的な細菌とは少し違う、ユニークな特徴を持っています。その最大の特徴は、細菌なら持っているはずの**「細胞壁(さいぼうへき)」という「殻」を持っていない**ことです。
この「殻がない」ということが、治療や症状にどう関係しているのか、わかりやすく解説します。
1.鎧(よろい)を着ていないから、攻撃がすり抜けてしまう
多くの細菌は、自分の身を守るために「細胞壁」という硬い鎧(よろい)や殻をまとっています。 風邪や中耳炎などでよく処方される「ペニシリン系」や「セフェム系」といった抗生物質は、この**「鎧を壊して細菌をやっつける」**という武器です。
しかし、マイコプラズマは生まれつきこの鎧を着ていません。言わば**「裸」の状態**です。 そのため、鎧を壊すタイプのお薬を使っても、標的となる鎧がないため、攻撃が素通りしてしまい効果がありません。 これが、マイコプラズマ肺炎の治療に、いつもとは違う種類のお薬(マクロライド系など、細菌の中身に直接効くお薬)を使う理由です。
2.形が変幻自在! 体の奥まで入り込む
硬い殻がないマイコプラズマは、形が決まっておらず、フニャフニャと柔らかい体をしており、アメーバのように形を自由に変えることができます。
・フィルターもすり抜ける: 体がとても小さく柔軟なため、一般的な細菌なら引っかかるようなフィルターの網目も、形を変えてすり抜けてしまいます。
・奥まで入り込む: この柔軟性のおかげで、気管支や肺の細胞の細かい隙間にぴったりと張り付いて入り込みます。これが、しつこい咳が長引く原因の一つとも言われています。
3.検査で見つけにくい「忍者」のような菌
一般的な細菌検査(顕微鏡での観察)では、細菌の「殻」を染めて色をつけ、姿を確認します。 しかし、殻のないマイコプラズマは色が染まらないため、普通の顕微鏡検査では姿が見えません。まるで忍者のように隠れるのが上手な菌なのです。
そのため、診断には顕微鏡ではなく、遺伝子を調べる検査や、血液検査などを行う必要があります。
Google Geminiで作成
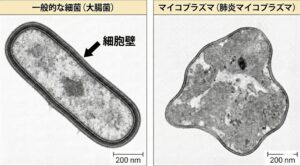
電子顕微鏡像;一般的な細菌とマイコプラズマの違い
Google Geminiで作成
※写真は細胞壁の構造を比較するために拡大したものです。実際のマイコプラズマの体積は、一般的な細菌よりもさらに小さい傾向があります。
左:一般的な細菌(例:大腸菌)
・特徴: 周囲を黒く太い線が囲んでいるのがわかります。これが**「細胞壁(さいぼうへき)」**という硬い殻です。
・形: この硬い殻があるおかげで、ピシッと決まった形(楕円形や棒状)を保つことができます。
・治療: 一般的な抗生物質(ペニシリンなど)は、この「太い枠(細胞壁)」を壊して細菌を退治します。
右:マイコプラズマ(マイコプラズマ・ニューモニエ)
・特徴: 左のような太い枠(殻)がなく、薄い膜だけで包まれています。これが**「細胞壁がない」**状態です。
・形: 硬い殻がないため、形が定まらず、グニャグニャとした不定形(アメーバ状)をしています。
・治療: 「太い枠(細胞壁)」が最初からないため、そこを標的にする一般的な抗生物質が効きません。
マイコプラズマ肺炎について教えて
人から人にうつる代表的な肺炎です
・マイコプラズマ肺炎は、人から人へうつる代表的な肺炎です。
・マイコプラズマにかかっても、ほとんどは気管支炎(あるいは上気道炎)で、肺炎までいくのは一部(だいたい10人に1人以下)です。
・特徴としては 乾いた頑固な咳 が目立ち、特に子供から若い人に多くみられます。
・飛沫/短距離エアロゾル伝播で広がります。
・同じ家に住んでいる人、学校・職場などでうつりやすい(近距離での長時間接触)。
・潜伏期間は 2〜3週間と比較的長いです(増殖速度が遅いため)。
・マイコプラズマは毒素で壊すのではなく、免疫反応で炎症が起こるタイプの肺炎

Google Geminiで作成
1.症状の特徴
・発熱、頭痛、だるさなどのかぜ症状で始まり、その後に痰の出ない乾いた咳が強くなります。
・高熱のわりに比較的元気で活動できるため、「歩く肺炎(ウォーキング・ニューモニア)」と呼ばれます。
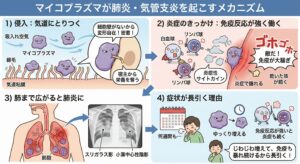
2.マイコプラズマが肺炎・気管支炎を起こすメカニズム
1)侵入:気道にとりつく
マイコプラズマは吸い込んだ空気と一緒に気道に入ります。
のど〜気管支の表面にある**線毛(細い毛)**にくっついて、そこにとどまります。
ここでの特徴は:
・細胞壁を持たないので、形を変えながら気道粘膜に密着する
・自分でエネルギーを作れないので、宿主(人間)の細胞から栄養を奪う
2)炎症のきっかけ:免疫反応が強く働く
マイコプラズマ自体が毒素を出して細胞を壊すわけではありません。
私たちの免疫が「敵が来た!」と反応して炎症を起こすのが主なメカニズムです。
・白血球やリンパ球が集まり、炎症性サイトカインが出る
・気道が赤く腫れ、咳の反射が強まる
・痰はあまり出ず、乾いた咳が長く続くのが特徴
3)肺まで広がると肺炎に
炎症が気管支だけでなく、肺の奥の肺胞まで広がると「マイコプラズマ肺炎」になります。
胸部X線やCTでは、スリガラス影や小葉中心性の陰影として見えることがあります。
4)症状が長引く理由
マイコプラズマはゆっくり増えるため、症状もじわじわ出て、咳が何週間も続くことがあります。
また免疫反応が強い人ほど炎症が強く、症状が長引く傾向があります。
Google Geminiで作成
3.治療
・ペニシリンやセフェム系抗生物質は効きません。
・マクロライド系、テトラサイクリン系、ニューキノロン系抗生物質 が使用されます。最近はマクロライド耐性が問題になっています。
・診断、治療が遅れると症状が長引いたり、まれに重症化することもあります。
・ワクチンはありません。
4.診断
・胸部X線で肺炎は分かりますが、マイコプラズマ肺炎かどうかは区別できません。
・白血球数は増えにくく、炎症の指標であるCRPもあまり高くなりません。
・以前は血液検査で抗体価の上昇を確認して診断していましたが、結果が出るまで時間がかかるため実用的ではありませんでした。
5.当院での検査
・当院では、咽頭ぬぐい液を使い、感染症迅速診断装置「富士ドライケム IMMUNO AG1」で15分以内に自動判定し、精度の高い抗原診断を行っています。
・この富士ドライケムの抗原検査の感度は85-90%(発症1-3日76.9%/4-6日93.8%/7日以降96%)で、特に発症後5日以降から2週間の間で高い検出率が見られます。
山口県のマイコプラズマ肺炎の発生状況について教えて
山口県の感染症情報システム
山口県の感染症情報システムを参照してください。
マイコプラズマ肺炎の潜伏期間が2-3週間と長いのはなぜ?
菌の増殖スピードが非常に遅いからです
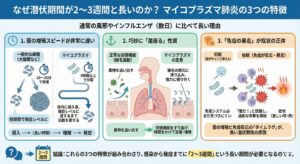
なぜ潜伏期間が2〜3週間と長いのか?
マイコプラズマ肺炎の潜伏期間が、通常の風邪やインフルエンザ(数日)に比べて長い理由は、主に以下の3つの特徴によるものです。
1. 菌の増殖スピードが非常に遅い
一般的な細菌(大腸菌など)は20〜30分で分裂して倍に増えますが、マイコプラズマは分裂に6時間以上かかると言われています。体内に侵入してから、発症レベルの菌量に達するまでに単純に日数を要します。
2. 巧妙に「居座る」性質
マイコプラズマは、気道の粘膜にある「線毛(せんもう)」の根元に滑り込み、強力に張り付く性質を持っています。これにより、異物を追い出す体の仕組み(線毛運動)から逃れ、時間をかけて定着・増殖します。
3. 「免疫の暴走」が症状の正体
マイコプラズマ肺炎の激しい咳や熱は、増えた菌に対して体が過剰に反応する免疫反応(アレルギー反応に近い状態)によって引き起こされます。 菌がゆっくり増えた後、免疫システムが「敵だ!」と認識して攻撃を開始するまでにタイムラグがあるため、感染から発症までの期間が長引くのです。
【ここが注意点】
潜伏期間が長いため、**「自分は元気だが、すでに感染していて菌を排出している」**という期間が長くなります。
Google Geminiで作成
マイコプラズマ肺炎は症状が出る前から、人にうつるの?
発病前の、元気な時にもうつします
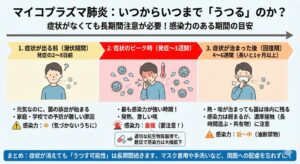
いつからいつまで「うつる」のか?
マイコプラズマは、症状がある時だけ気をつければ良いわけではありません。感染力のある期間は、以下のように非常に長いのが特徴です。
1. 症状が出る前(潜伏期間)
・発症の2〜8日前から、喉や鼻から菌の排出が始まります。
・「元気なのにうつしてしまう」ため、家庭内や学校での予防が難しい原因となっています。
2. 症状のピーク時(発症〜1週間)
・発熱や激しい咳があるこの時期が、最も感染力が強いです。
・適切な抗生物質を服用すると、服用開始から数日で感染力は大幅に低下します。
3. 症状が治まった後
・熱が下がり咳が落ち着いても、菌自体は体内に残り、4〜6週間ほど排出され続けることがあります。
・この時期の感染力は弱いですが、濃厚接触(長時間一緒に遊ぶ、同じ食器を使うなど)には注意が必要です。
【医師からのアドバイス】
学校や仕事に復帰しても、咳が少しでも残っている間(目安として発症から1ヶ月程度)は、マスクの着用や手洗いを続けることが、周囲への思いやりとして大切です。
Google Geminiで作成
マイコプラズマ肺炎は「歩く肺炎」といわれますが、なぜ?
「歩けるほど元気」「気づかずに菌をばら撒いてしまう」の意味があります
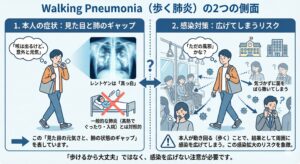
英語の「Walking Pneumonia(ウォーキング・ニューモニア)」を日本語訳した言葉ですが、これには2つの重要な側面があります。
1. 本人の症状としての意味
一般的な肺炎は、高熱や呼吸困難でぐったりし、入院が必要になることも珍しくありません。 しかし、マイコプラズマ肺炎は、レントゲンを撮ると肺が真っ白になっているのに、本人は「咳は出るけど、意外と元気」で、学校や会社に行けてしまう(歩ける)ことが多いのです。この**「見た目の元気さと、肺の状態のギャップ」**を表しています。
2. 感染対策としての意味(ここが重要!)
「歩けるほど元気」ということは、「気づかずに菌をばら撒いてしまう」ということでもあります。 本人が「ただの風邪」だと思って人混みに出たり、学校や職場に行ったりして動き回る(歩く)ことで、結果として周囲に感染を広げてしまう。この感染拡大のリスクを象徴する言葉としても使われています。
【医師からの一言】
「歩けるから大丈夫」ではありません。「歩けてしまうからこそ、周囲にうつさないよう注意が必要な肺炎」だと認識してください。
Google Geminiで作成
なぜ、マイコプラズマ肺炎の咳は「しつこく」て「長引く」の?
「気道の掃除人」が破壊されるからです
マイコプラズマ肺炎の最大の特徴は、解熱した後も続く**「コンコン」という乾いた激しい咳**です。なぜ、これほどまでに咳が強く、長期間(数週間)にわたって続いてしまうのでしょうか。
その理由は、マイコプラズマという細菌が持つ特殊な性質と、私たちの体の防御反応にあります。
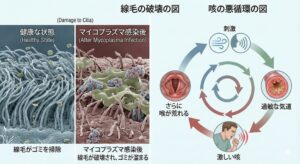
1. 「気道の掃除人」が破壊されるから
私たちの気管支の内側には、線毛(せんもう) と呼ばれる細かい毛がびっしりと生えています。この線毛は常に動いており、入ってきたウイルスやホコリ、痰(たん)を外へ掃き出す「掃除人」のような役割をしています。
・通常の風邪: 炎症は起きますが、線毛の機能は保たれていることが多いです。
・マイコプラズマ: この細菌は、線毛の根元に強力に張り付き、線毛そのものを破壊してしまいます。
掃除人がいなくなった気道には、異物や痰が溜まりやすくなります。体はそれを無理やり外に出そうとするため、反射的に激しい咳が出てしまうのです。
Google Geminiで作成
2. 気道が「過敏」になるから(気道過敏性の亢進)
マイコプラズマに感染すると、細菌がいなくなった後も、気道の粘膜が「知覚過敏」のような状態になります。これを気道過敏性といいます。
・冷たい空気を吸い込んだ時
・会話をした時
・夜、布団に入って体が温まった時
普段なら何でもないような少しの刺激に気管支が過剰に反応し、発作のような咳き込みを誘発します。これは喘息(ぜんそく)の咳と非常に似たメカニズムです。
3. 再生に時間がかかるから
一度破壊された線毛(掃除人)が元通りに再生し、粘膜の炎症が完全に治まるまでには時間がかかります。
マイコプラズマ菌自体は抗生物質で死滅しても、傷ついた気道の修復には約3〜4週間(あるいはそれ以上)かかることがあります。これが、「熱は下がったのに咳だけが1ヶ月も続く」原因です。
なぜ、一般的な抗生物質(ペニシリン系やセフェム系)はマイコプラズマには効かないの?
マイコプラズマには、薬が攻撃するターゲット(細胞壁)がないからです
結論:マイコプラズマには、薬が攻撃するターゲット(壁)がないからです。
一般的な細菌(肺炎球菌など)とマイコプラズマは、体の構造が大きく違います。その決定的な違いは**「細胞壁(さいぼうへき)」**という、体の外側を守る硬い殻があるかないかです。一般的な細菌: 「細胞壁」という**硬い殻(鎧)**を着ています。
マイコプラズマ: 「細胞壁」がなく、膜だけのふにゃふにゃした状態です。
ペニシリンやセフェム系のお薬の仕組み
これらのお薬は、細菌が持っている**「硬い殻(細胞壁)」を壊すことで**細菌をやっつけます。 つまり、「相手の鎧を壊して倒す」という戦法をとるお薬です。
なぜ効かないの?
マイコプラズマは最初から「殻(鎧)」を持っていません。 そのため、ペニシリンやセフェム系のお薬を使っても、**「壊すべき壁がないため、素通りしてしまう」**のです。これが、いつものお薬が効かない理由です。

Google Geminiで作成
では、どうやって治療するの?
「殻」ではなく、細菌の**「中身(タンパク質やDNAを作る機能)」**を直接攻撃するお薬を使います。 具体的には、マクロライド系(クラリス、ジスロマックなど)、テトラサイクリン系、ニューキノロン系といった種類の抗生物質が有効です。これらは、壁がなくてもマイコプラズマを退治することができます。
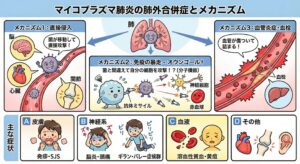
マイコプラズマ肺炎では、肺以外の合併症(肺外病変)が見られます。どのようなものがあり、なぜ起こるの?
自分の体を間違って攻撃してしまう、免疫の暴走が大きな原因です
マイコプラズマ肺炎は「肺炎」という名前ですが、実は肺だけでなく、全身に多彩な合併症(肺外病変)を引き起こすことが知られています。
1. なぜ肺以外で症状が出るのか(メカニズム)
マイコプラズマという細菌は、肺で炎症を起こすだけでなく、以下の3つのルートで全身に悪さをします。特に**免疫の暴走(アレルギー反応に近いもの)**が大きな原因となるのが特徴です。
1)直接侵入(菌が移動する)
血液に乗ってマイコプラズマが肺から他の臓器(脳、関節、心臓など)へ移動し、そこで直接炎症を起こします。
2)免疫の暴走(自己免疫反応・オウンゴール)
これが最も特徴的です。人間の体がマイコプラズマを攻撃しようとして作った抗体(ミサイル)が、マイコプラズマと似た構造を持つ自分の細胞(神経や赤血球など)を間違えて攻撃してしまう現象です(分子模倣といいます)。
3)血管の炎症・血栓
炎症によって血管が傷ついたり、血液が固まりやすくなったりして、血栓(血の塊)ができ、臓器にダメージを与えます。
2. 具体的な肺外合併症の種類
呼吸器症状(咳や熱)と同時に出ることもあれば、咳が治まった後に遅れて出ることもあります。
1)皮膚の症状(比較的多い)
発疹・紅斑: 蕁麻疹や、赤い発疹が出ることがあります。
スティーブンス・ジョンソン症候群 (SJS): 重篤な皮膚粘膜障害です。口の中、目、陰部などの粘膜がただれ、全身にひどい発疹が出ます。入院治療が必要になることがあります。
2)神経系の症状(重篤になりやすい)
子どもに比較的多く見られます。咳などの症状が軽くても、これらだけ強く出ることがあり注意が必要です。
脳炎・髄膜炎: 頭痛、意識障害、けいれんなどが起こります。
ギラン・バレー症候群: 手足に力が入らなくなる、麻痺が出るといった症状が出ます(免疫が末梢神経を攻撃するため)。
3)血液の症状
溶血性貧血: 自分の赤血球を壊す抗体(寒冷凝集素)が作られてしまい、貧血や黄疸(体が黄色くなる)が出ることがあります。
4) その他の臓器
心臓: 心筋炎や心膜炎(胸の痛み、不整脈)。
消化器: 肝機能障害(肝臓の数値が上がる)、嘔吐、下痢。
運動器: 関節炎、筋肉痛。
耳: 中耳炎(特に鼓膜に水疱ができる中耳炎が特徴的です)。
3.まとめ
マイコプラズマは「しつこい咳」だけでなく、**「自分の体を間違えて攻撃させてしまう」**という厄介な性質を持っています。
Google Geminiで作成
普通の細菌性肺炎とは違い、マイコプラズマ肺炎の発症には過剰な免疫反応が関与していると聞きました。教えて
マイコプラズマ肺炎は、菌そのものの力というより、「菌に騙された自分の免疫」によって引き起こされる病気です
マイコプラズマ肺炎は、菌そのものの力というより、**「菌に騙された自分の免疫」**によって引き起こされる病気と言えます。
普通の肺炎との決定的な違いを、わかりやすく解説します。
1. 普通の肺炎(細菌性)との違いは?
1)普通の肺炎(例:肺炎球菌)は「真正面からの戦い」
・イメージ: 敵(菌)が広場(肺胞)に大量に攻め込んできます。体は兵隊(白血球)を送り込み、激しい肉弾戦になります。この戦いの跡に残る死骸が「膿(うみ)」です。
・結果: 肺の中に膿がたまりますが、菌を倒せば比較的早く治まります。
2)マイコプラズマ肺炎は「ゲリラ戦と味方撃ち」
・イメージ: 敵(マイコプラズマ)は、壁(気管支や肺の間質)にへばりついて、私たちの細胞と一体化して隠れます。体は「どこに敵がいるかわからない!」とパニックになり、壁ごと焼き払おうと強力なミサイル(過剰な免疫反応)を撃ち込みます。
・結果: これを**「フレンドリーファイア(味方撃ち)」**と呼びます。菌だけでなく、自分の肺の壁も傷ついて腫れ上がり、頑固な咳が止まらなくなります。
2. なぜ若い人ほど重くなることがあるの?
「免疫力が弱いから肺炎になる」と思われがちですが、マイコプラズマの場合は逆のことが起こります。
1)学童〜若年成人: 免疫システムが元気で活発です。そのため、敵を見つけた時の反応(ミサイル攻撃)も激しくなりやすく、結果として高熱が出たり、肺の壁がひどく腫れたりします。
2)乳幼児・高齢者: 免疫の反応が比較的穏やかなため、熱や肺炎の影がはっきり出ないこともあります(もちろん例外もあります)。
3. 治療のポイントは?
菌を殺す「抗生物質」はもちろん重要ですが、免疫が暴走して肺がひどく腫れている場合には、その暴走を抑える「ステロイド薬(炎症止め)」を併用することがあります。これは、**「敵を叩くと同時に、味方の誤爆も止める」**ための治療です。

Google Geminiで作成
マイコプラズマ肺炎の治療でステロイドを使用することはあるの?
重症や難治性の患者さんには推奨されています
「重症や難治性の患者さんにおいては、症状を改善し重症化を防ぐ有用性が確認されており、ガイドラインでも推奨されています」
マイコプラズマ肺炎でステロイドを使うのはなぜですか?
マイコプラズマ肺炎が悪化する原因の一つに、患者さん自身の免疫(体を守る仕組み)が過剰に反応してしまい、逆に肺を傷つけてしまう現象があります。特に、抗菌薬が効きにくい「耐性菌」に感染した場合、炎症が長引くことでこの過剰反応が起きやすくなります。ステロイドはこの「免疫の暴走」を抑え、熱を下げ、肺の炎症を鎮める強力な効果があります。
ステロイドは怖い薬ではありませんか?
長期間・大量に使い続けると様々な副作用が出ますが、肺炎の治療で使うのは通常数日から1週間程度の短期間です。この期間であれば、副作用のリスクはコントロール可能です。ただし、血糖値が上がったり、眠りにくくなったりすることがあるため、入院中は医師が慎重に体調をチェックしながら使用します。
証明されている治療法ですか?
日本呼吸器学会や日本小児科学会のガイドラインでも、重症な場合や抗菌薬が効かない場合に推奨されている標準的な治療法の一つです。特に子供の重症例や、大人の呼吸不全を伴うようなケースでは、治療期間を短縮し、重症化を防ぐ効果が多くの研究で示されています。
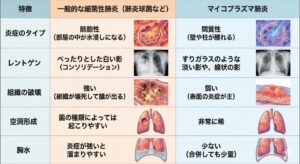
細菌性肺炎とは違い、マイコプラズマ肺炎ではなぜ胸水貯留や肺に空洞をつくることが少ないの?
マイコプラズマは肺の組織を破壊する力が弱いからです
マイコプラズマ肺炎と一般的な細菌性肺炎(肺炎球菌など)の違いは、**「炎症が起きる場所」と「組織へのダメージの与え方」**にあります。
なぜマイコプラズマ肺炎では「胸水」や「空洞」が少ないのか?
結論から言うと、マイコプラズマ肺炎は**「肺の壁(骨組み)」**に炎症を起こすタイプであり、一般的な細菌性肺炎のように肺の組織をドロドロに溶かしたり、強い膿(うみ)を出したりすることが少ないためです。
専門的には、これを**「間質性(かんしつせい)肺炎」**のパターンと呼びます。
1. 炎症の場所の違い:「部屋の中」か「壁」か
イメージとしては、肺を「たくさんの部屋(肺胞)があるマンション」と考えてみてください。
●一般的な細菌性肺炎(肺胞性肺炎):
細菌が「部屋の中」に入り込み、そこで爆発的に増殖します。
部屋の中が膿(うみ)や浸出液(水)で満たされます。これが溢れ出すと「胸水」になり、壁を壊すと「空洞」になります。
●マイコプラズマ肺炎(間質性肺炎・気管支肺炎):
マイコプラズマは「部屋の壁」や「廊下(気管支)」にくっつきます。
壁自体が腫れますが、部屋の中に大量の水や膿が溜まることは少ないです。
2. なぜ「空洞」ができにくいのか?(組織を溶かさない)
肺に空洞ができる主な原因は、細菌が出す毒素や強い炎症によって、肺の組織が死んで(壊死して)溶けてしまうことです(黄色ブドウ球菌やクレブシエラ菌などでよく見られます)。
マイコプラズマの場合: マイコプラズマは、気管支の表面(線毛)にへばりついて炎症を起こしますが、肺の組織を深く溶かして破壊する力はあまり強くありません。 そのため、肺に穴が開く(空洞ができる)ことは非常に稀なのです。
3. なぜ「胸水」が溜まりにくいのか?(ドロドロの膿が出ない)
胸水は、強い炎症によって血管から水分が漏れ出したり、肺の表面(胸膜)まで炎症が広がったりすることで溜まります。
マイコプラズマの場合: 炎症の中心が「気管支や肺の壁」に限局しており、肺胞の中に大量の液体が滲み出るタイプではありません。 炎症が肺の外側(胸膜)まで波及して「胸膜炎」を起こすこともありますが、一般的な細菌性肺炎に比べるとその頻度や程度は軽いため、大量の胸水が溜まることは少ないのです。

Google Geminiで作成
Google Geminiで作成
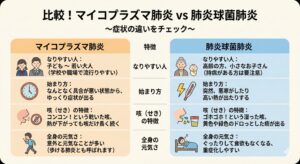
マイコプラズマ肺炎と、細菌性肺炎の中で最も多い肺炎球菌性肺炎の違いを教えて
「かかりやすい年齢」「症状の出方」「治療薬」など大きく異なります
1. ひと目でわかる!違いのチェックリスト
Google Geminiで作成
2. 「マイコプラズマ肺炎」の特徴
~しつこい咳に要注意~
「マイコプラズマ」という非常に小さな病原体が原因です。 最大の特徴は、**「熱などの症状が落ち着いたあとも、咳だけがしつこく残る」**ことです。痰(たん)があまり出ない、コンコンという乾いた激しい咳が続き、夜眠れないほどになることもあります。
比較的若い世代に多く、学校や家庭内で飛沫感染(咳やくしゃみでうつる)するため、家族みんながかかってしまうことも珍しくありません。
ポイント: 普通の風邪薬や、一部の抗生物質(ペニシリン系など)が効きません。マイコプラズマ専用の抗生物質を使う必要があります。
3. 「肺炎球菌肺炎」の特徴
~急激な変化と重症化に注意~
「肺炎球菌」という細菌が原因です。大人の肺炎の中で最も多い原因菌です。 風邪をこじらせたり、体力が落ちている時に、口の中の菌が肺に入り込んで発症します。
**「昨日までは元気だったのに、急に高熱が出た」**というように、症状が急激に進むのが特徴です。黄色や緑色、時には鉄サビ色のような色のついた痰が出ることがあります。特にご高齢の方は重症化しやすいため、早めの受診が大切です。
ポイント: 予防のためのワクチンがあります。65歳以上の方や持病のある方は、接種が強く推奨されています。
4. 治療薬がまったく違います!
ここが一番大切なポイントです。
「肺炎なら、とりあえず抗生物質を飲めば治る」と思われがちですが、実はこの2つの肺炎は、効く薬の種類が異なります。
・マイコプラズマには、細胞壁を壊すタイプの薬(一般的な抗生物質)が効きません。
・肺炎球菌には、一般的な抗生物質がよく効きます。
5.マイコプラズマ肺炎 と 肺炎球菌性肺炎の詳細な比較

Google Geminiで作成
①年齢 < 60歳、
➁基礎疾患なし/軽微、
③頑固な咳嗽、
④胸部聴診所見に乏しい、
⑤末梢白血球 < 10,000/μLなどが揃えば、マイコプラズマ肺炎が強く疑われます。
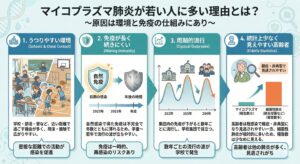
マイコプラズマ肺炎が若い人に多い理由は?
「学校などのうつりやすい環境」「免疫が長く続かない」「見逃されている高齢者」などが理由です
・うつりやすい環境
学校・部活・寮など、近い距離で過ごす機会が多く、飛沫・接触で広がりやすい。
・免疫が長く続きにくい
自然感染で得た免疫は不完全で年数とともに薄れるため、学童〜若年で流行の波が立ちやすい。
・周期的流行
集団内の免疫が下がると数年ごとに流行し、学校集団で目立つ。
・統計上少なく見えやすい高齢者
高齢者は既感染で軽症・非典型になり見逃されやすい一方、細菌性肺炎(肺炎球菌など)が相対的に多いため、報告数は少なめに見える。
Google Geminiで作成
・注意
「高齢者に少ない=軽い」ではありません。基礎疾患がある方は重症化することがあり、**息苦しさ・高熱・長引く咳(3週間以上)**は受診をおすすめします。
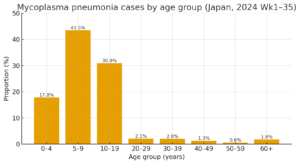
「我が国のサーベイランスでは、マイコプラズマ肺炎の報告は学童〜10代が中心で、0–4歳17.8%、5–9歳43.5%、10–19歳30.9%。一方で**60歳以上は1.8%**と少数です(2024年・第1〜35週、累積)。」
マイコプラズマ感染症の家庭内二次感染率はどの程度?
4から5人に1人は何らかの形で感染します
ざっくりまとめると、
マイコプラズマ肺炎の「家庭内二次感染率」は、報告によりかなり幅がありますが、“家族一人の発症”に対して、他の家族が感染する確率はおおむね15〜30%前後、小児同士では50〜80%とかなり高くなることがある、というイメージです。
※ここでいう「感染」は、肺炎に限らず上気道感染や軽症も含みます。
「肺炎」までいく割合
家族内で感染しても、全員が肺炎になるわけではなく、多くは上気道感染や軽症です。
・マイコプラズマ感染者のうち、肺炎まで進展するのは 3〜10%程度とされます。
・ただし、ある学校アウトブレイクの報告では、肺炎の児童の家族 19人中 8人(42%)が肺炎を発症しており、流行状況や曝露の強さによっては、家族内で肺炎まで行く例がかなり多くなることもあります。
臨床的なイメージ
家族の誰かがマイコプラズマ肺炎になると、同じ家にいる人にうつる可能性は決して低くなく、およそ 4〜5人に1人くらいは何らかのかたちで感染する、と考えられています。
特に兄弟など子ども同士では、半分以上がうつってしまう報告もあります。
ただし、うつっても多くは風邪程度で済み、実際に肺炎になる人はその一部です。
マイコプラズマ感染症は家庭内感染するのですが、予防投与は必要?
「予防的な抗菌薬投与」は、原則勧められていません
結論から言うと、
一般家庭の家族に対する「予防的な抗菌薬投与」は、原則として勧められていません。
1.家族内感染は確かに多いが…
マイコプラズマ肺炎は飛沫でうつり、家族内・学校・寮などでクラスターを作りやすいことが昔から知られています。
ただし多くは軽症~中等症で自然軽快することも多い呼吸器感染症です。
2.予防投与は原則不要とされている
総説レベルでは、「曝露家族への日常的な予防投与は不要」と明記されており、特殊なハイリスク例を除いては予防投与は推奨されない、とされています。
理由としては:
・多くが自然軽快し、全員に薬を飲ませるほどのベネフィットが小さい
・潜伏期が長く(2~3週間)、不顕性感染や保菌もあり、投与タイミングが難しい
・特に日本ではマクロライド耐性 M. pneumoniae が非常に多いため、安易なマクロライド予防内服は耐性菌の増加につながる
・薬剤有害事象(胃腸症状、QT延長など)のリスク
3. 例外的に検討されるケース
文献上、**閉鎖空間での集団アウトブレイク(療育施設・病棟・軍隊など)**では、アジスロマイシン予防内服を行い、二次感染率が低下したとする報告があります。
また、重症化リスクが高い免疫不全患者などでは、個別に予防内服を検討し得るとする記載もあります。
4. 現実的な対策
家族内では、以下が推奨されます:
・発症者:マスク着用、咳エチケット、できれば個室・寝室分離
・手洗い・手指衛生、共有物(食器・タオルなど)の共用を避ける
・新たに発熱・咳が出た家族は早めに受診し、必要なら治療開始→ 早期治療自体は有用と考えられます。
マイコプラズマ肺炎に罹患した場合、どの程度学校を休まないといけないの?
1)解熱し、全身状態が改善 2)適切な抗菌薬を開始して24-48時間経過すれば登校は可となります
・法律上の決まり:固定の「出席停止期間」は定められていません。
マイコプラズマ肺炎は学校保健安全法の病名リストに明示されておらず、通常は固定日数の出席停止にはなりません。学校で異例の流行がある等のときだけ、校長が学校医の意見を踏まえ「第三種・その他の感染症」として**「感染のおそれがないと認めるまで」**出席停止にできます。
・実務上の登校再開の目安(医師が個別判断):
1)解熱し全身状態が良い、2) 強い咳が落ち着き、教室での活動に耐えられる、3) 適切な抗菌薬を開始して24–48時間ほど経過(感染性が大きく下がる目安)を満たせば登校可とすることが多いです。
マイコプラズマ感染症には肺炎ではなく、咳嗽中心の熱のないタイプもあるの?
発熱が目立たない気管支炎タイプもあります
・マイコプラズマは「肺炎」だけでなく、発熱が目立たない気管支炎(上気道炎~気管支炎)として乾いた咳だけが長く続くことが臨床的に少なくありません。特に成人ではその傾向が強いです。
・咳の持続:ふつう2–4週間、長いと6–8週間続くことがあります(感染後の咳過敏で延びる)。
・症状:乾性咳、咽頭痛・頭痛・倦怠感など。発熱は軽度~なしでもあり得ます。
・診察・検査:胸部X線は正常で、白血球やCRPは軽度変化にとどまります。血液検査で抗体価の上昇(PA法で 320以上)で診断します。
・対症療法:鎮咳・去痰・吸入療法など、症状が続く/悪化する場合には抗菌薬も検討します。
マイコプラズマ肺炎は何回もかかることあり?
終生免疫ではありませんので、何回もかかる可能性はあります
マイコプラズマ肺炎は、一度かかっても一生免疫が続くわけではないため、人生で何回もかかる可能性があります。
1. なぜ何回もかかるのか?
麻疹(はしか)やお多福風邪などは一度かかると「終生免疫」という一生モノの免疫がつきますが、マイコプラズマ肺炎はそうではありません。
・免疫の有効期限が短い: 感染して抗体(免疫)ができても、その効果は長く続きません。
・再感染の目安: 個人差はありますが、数年(早ければ1年程度)で免疫が薄れ、再び感染・発症する可能性があります。
2. 2回目は軽くなる?
「一度かかったから次は軽くて済む」とは限りません。
・免疫が低下していれば、初回と同じように咳や発熱が長引くことがあります。
・ただし一般的に、大人は子供に比べて免疫機能が発達しているため、子供よりは軽症で済む(肺炎まで至らず気管支炎で終わる)ケースも多いですが、これも絶対ではありません。
3. 「オリンピック病」との関係
かつてマイコプラズマ肺炎は4年に1度流行するため「オリンピック病」と呼ばれていました。これは「一度流行して集団免疫ができると、その免疫が切れるのがだいたい4年後だったから」という説があります。(※現在は耐性菌などの影響で、必ずしも4年周期ではなくなっています)
マイコプラズマ感染のあとに喘息が起こることあり?
起こることはありますが、頻度は多くはありません
結論
・起こることはあります。 ただし頻度は高くありません。
・きっかけは「気道(空気の通り道)がしばらく敏感になること」。もともとアレルギー体質や気道が過敏な方では、症状が表に出やすくなります。
・以前から喘息がある方では、感染を契機に悪化することがあります。
どうして起こるの?
・マイコプラズマは気道の粘膜を刺激し、咳が長引く・ゼーゼーするなどの状態をしばらく残すことがあります。
・炎症で気道が狭くなりやすい・ちょっとの刺激で咳が出やすい「過敏な状態」になるため、喘息が新たに発症したり、もともとの喘息が悪化したりします。
・マイコプラズマは「特殊な接着+毒素(CARDS)」で気道そのものを“喘息っぽく”してしまう力が比較的強いのに対し、一般的な細菌は急性の好中球性炎症→治れば後を引きにくい、という違いが大きいです。