胸部CTで見つかった小さな結節
偶発的に胸部CTで小さな結節を指摘されました
小さな結節の診断は難しく、経過観察も重要です
肺の小さな結節について
1.小さな結節の診断の難しさ
・大きな結節とは異なり、小さな結節は画像だけで確実に診断するのが難しく、最終的に確定診断には手術での摘出が必要になることがあります。
・しかし、実際には小さな結節の多くは良性や炎症性の変化です。
2.悪性の可能性と進行性
・小さな結節が悪性であっても、多くは進行の遅い「早期の治る肺がん」であることが知られています。
・画像的に肺がんが強く疑われる結節を除き、一定の基準以下の大きさの結節は、すぐに手術や針生検を行わずに経過観察とするのが一般的です。
3.経過観察の方法
・経過観察はCT検査で行い、その間隔は結節の性状(すりガラス影か充実影かなど)、大きさ、喫煙歴などによって決まります。
・一般的には5年間の経過観察が推奨されており、その間に増大するようであれば精密検査や手術を検討します。
4.長期経過の課題
・5年間問題がなければ安心できることが多いのですが、実際には5年を過ぎてから大きくなる例もあります。
・そのため「いつまで経過をみるか」は非常に悩ましい課題です。
「過度に心配しすぎる必要はないが、安心のために定期的なCTで見守ることが大切」
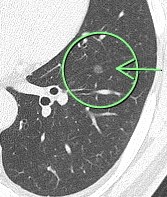
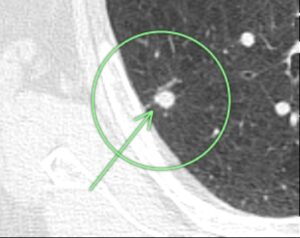
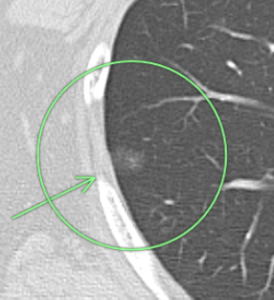
(症例1)82歳 女性
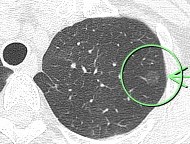
胸部CTで左上葉、○枠、矢印の部位に10㎜大の結節(すりガラス型)を認めました。
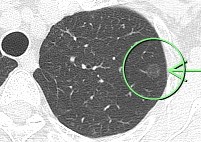
9年後の胸部CTにおいても、大きさに変化は認められません。
この所見は癌ではなく前癌状態と考えられ、積極的な手術の適応はなく、引き続き経過観察を行っています。
・・・・・・・・・・
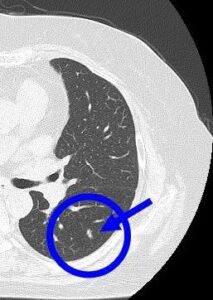
(症例2)63歳 男性

右上葉 左下葉
右上葉、○枠、矢印の部位に6.9㎜大の結節(すりガラス型)、
左下葉、○枠、矢印の部位に5.6㎜大の結節(すりガラス型)を認めました。
右上葉 左下葉
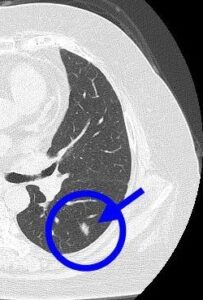
9年の経過で右上葉の結節は6.9㎜から9.1㎜大に、左下葉の結節は5.6㎜から6.3㎜大に増大したため、期間を開けて2回胸腔鏡下肺部分切除が行われました。
結果は両方とも早期肺がん(上皮内癌)であり、これで完治したと考えられます。
この人の場合、他の部位にもより小さなすりガラス型結節がみられ、経過観察中です。
このようにすりガラス型結節は多発することもあります。
・・・・・・・・・・
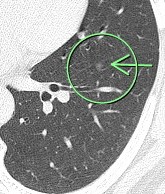
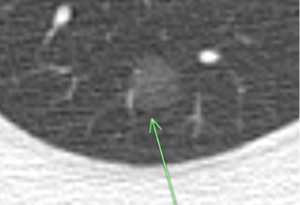
(症例3)67歳 女性
胸部CTで○枠、矢印の部位に8㎜大の結節(充実型)を認めました。
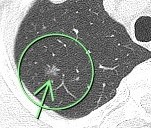
6年の経過で8㎜から11㎜大に増大したため、手術が行われましたが、早期肺がんでした。
この症例の臨床的なポイントとしては:
・長期経過観察中の小結節でも、緩徐に増大していく場合は悪性の可能性がある。
・増大速度が遅くても、結果的に早期肺がんであることがある。
・手術により完全切除できたことで「根治が期待できる」ケースと考えられる。
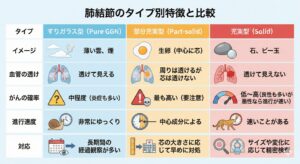
肺がん検診(低線量CT)における3つの結節の分類について教えて
「影=がん」とは限りません CTで見つかる「3つの結節」の正体 「雲・生卵・石」でわかる肺結節の分類
CTで見つかる「肺の影(結節)」は、その**「色の濃さ」と「中身の詰まり具合」**によって大きく3つに分けられます。この分類は、がんの疑いの強さや、進行スピードを予測するために非常に重要です。
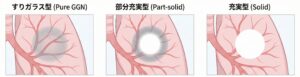
1. すりガラス型結節(Pure GGN)
●見た目の特徴:
・**「薄い雲」や「線香の煙」**のような淡い影。
・影の向こう側にある血管や気管支が透けて見えます。
●医学的な意味:
・肺胞(肺の部屋)の中に、細胞が少しずつ増えている状態です。
・良性の炎症の残り傷であることも多いですが、**悪性(肺がん)**の場合は「早期の腺がん」や「前がん病変」の可能性があります。
●特徴:
・進行は非常にゆっくり(年単位)であることが多いです。
・いきなり転移したりすることは稀です。
・そのため、慌てて手術をせず、少し長めの期間を空けて経過観察をすることが一般的です。
早期肺がんでした
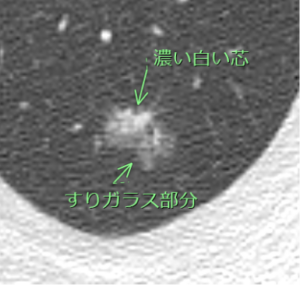
2. 部分充実型結節(Part-solid nodule)
●見た目の特徴:
・**「生卵」**のような見た目です。
・周りに「すりガラス(白身)」があり、中心に「濃い白い芯(黄身)」があります。
●医学的な意味:
・すりガラス部分(早期がんの成分)の中で、一部が**浸潤(しんじゅん)**して塊になり始めた状態の可能性があります。
・3つの中で最も「肺がんである確率(悪性度)」が高いとされる要注意なタイプです。
●特徴:
・中心の「濃い部分(充実成分)」が大きくなってくると、進行するリスクが高まります。
・そのため、充実型やすりガラス型よりも、厳重な経過観察や、早めの精密検査(生検・手術)が検討されます。
早期肺がんでした
3.充実型結節(Solid nodule)
●見た目の特徴:
・**「石」や「ビー玉」**のような真っ白く濃い影。
・中が詰まっており、後ろの血管などは透けて見えません。
●医学的な意味:
・完全に細胞が密集している状態です。
・実は「良性」も多い: 過去の肺炎の跡、肺内リンパ節、カビの塊などの良性病変もこのように映ります。
・悪性の場合: 進行した肺がんである可能性があり、その場合はすりガラス型に比べて増大スピードが速い傾向があります。
●特徴:
・良性か悪性かの見極めが重要です。大きくなる場合や、形がいびつな場合は早急な対応が必要です。
早期肺がんでした


Google Geminiで作成
胸部CT検診の判定はどうなっているの?
日本CT検診学会のガイドラインを解説します
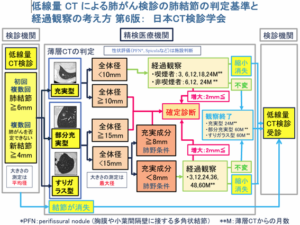
日本CT検診学会から上図のような指針が示されています
はじめに
肺がんCT検診で影(結節)が見つかった場合、医師は自分ひとりの感覚で方針を決めているわけではありません。 日本では、**「日本CT検診学会」**などが定めたガイドライン(第6版)に基づき、科学的な根拠をもって「経過観察」か「精密検査」かを判定しています。
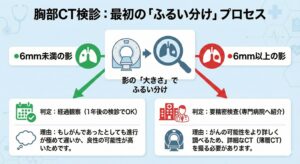
1. 最初の検診での「ふるい分け」
まず、影の**「大きさ」**だけで大まかに振り分けられます。
●6mm未満の影
・判定: 経過観察(1年後の検診でOK)
・理由: もしがんであったとしても進行が極めて遅いか、良性の可能性が高いためです。
●6mm以上の影
・判定: 要精密検査(専門病院へ紹介)
・理由: がんの可能性をより詳しく調べるため、詳細なCT(薄層CT)を撮る必要があります。
Google Geminiで作成
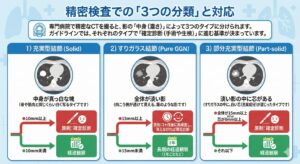
2. 精密検査での「3つの分類」と対応
専門病院で精密なCTを撮ると、影の**「中身(濃さ)」**によって3つのタイプに分けられます。 ガイドラインでは、それぞれのタイプで「確定診断(手術や生検)」に進む基準が決まっています。
1)充実型結節(Solid):中身が真っ白な塊
骨や筋肉と同じくらい白く写るタイプです。
●10mm以上 → 原則:確定診断
●10mm未満 → 経過観察
2)すりガラス結節(Pure GGN):全体が淡い影
向こう側が透けて見える、霧のような影です。
●15mm以上 → 原則:3ヶ月後に再検査し、消えなければ確定診断
●15mm未満 → 長期の経過観察(1年ごとなど)
3)部分充実型結節(Part-solid):淡い影の中に芯がある
すりガラスの中に、白い芯(充実成分)が混じったタイプです。
●全体が15mm以上 または 芯が8mm以上 → 原則:確定診断
●それ以下 → 経過観察
Google Geminiで作成
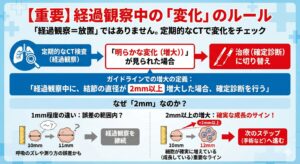
3. 【重要】経過観察中の「変化」のルール
「経過観察=放置」ではありません。定期的にCTを撮り続け、もし途中で**「明らかな変化(増大)」**が見られた場合は、その時点で治療(確定診断)に切り替わります。
ガイドラインでは、増大の定義を以下のように定めています。
「経過観察中に、結節の直径が 2mm以上 増大した場合、確定診断を行う」
なぜ「2mm」なのか?
「たった2mmの違い?」と思われるかもしれませんが、CT画像において2mmの変化は**「測定誤差(たまたまのズレ)」ではなく、「確実に細胞が増えている(成長している)」**と判断できる重要なラインです。
・1mm程度の違い: 呼吸のズレや測り方で変わる誤差の範囲内かもしれません。
・2mm以上の増大: 腫瘍が確実に成長しているサインと捉え、手術などの次のステップへ進みます。
Google Geminiで作成
最後に
このガイドラインは、「見逃しを防ぐ」ことと、「不必要な手術(過剰治療)を防ぐ」ことのバランスを考えて作られています。 もし経過観察中に「2mm大きくなった」と指摘されても、それは手遅れになったわけではなく、**「治療が必要なタイミングを、見逃さずにキャッチできた」**ということです。 医師の指示通りに定期検査を受け続けることが、あなたの体を守る一番の近道です。
胸部CTで1㎝大の「すりガラスのような影」が見つかりました。どうすればいいの?
放置はダメ、でも慌てないで 消える影と残る影
はじめに
健康診断や他の検査で撮影した胸部CTで、「すりガラス結節(すりガラス影)」という言葉を聞き、不安を感じていらっしゃるかもしれません。 特に「1cmくらいの影がある」と言われると、「がんではないか?」「すぐに手術が必要なのか?」と心配になることと思います。 このページでは、すりガラス結節の正体と、一般的にどのような経過をたどるのかについて解説します。
1. 「すりガラス型結節」とはどんなもの?
通常の肺がんや良性のしこりは、CT画像では「白くベタッとした塊(充実型)」として写ります。 一方、すりガラス結節は、その名の通り**「すりガラス越しに景色を見たような、向こう側が透けて見える淡い影」**のことです。
この影が見つかった場合、主に2つの可能性があります。
1)炎症や出血のあと(一時的なもの)
・肺炎の治りかけや、局所的な炎症などが原因の場合です。
2)肺がんの「赤ちゃん」のようなもの(持続するもの)
・非常に早期の肺がん、あるいはその前段階の細胞の変化です。
2. その影は、これからどうなるの?(自然経過)
見つかった影がどちらのタイプかは、1回の検査だけでは判断できないことが多いため、数ヶ月後に再度CTを撮って変化を見ます。
1)消えてなくなる場合
・炎症などが原因だった場合、数ヶ月後の再検査では跡形もなく消えているか、縮小しています。この場合は治療の必要はありません。
2)消えずに残る場合
・数ヶ月経っても大きさが変わらない場合、腫瘍性の変化(がん、または前がん病変)の可能性があります。
・「がん」と聞くと怖くなりますが、このタイプは非常に進行がゆっくり(年単位)なのが特徴です。 慌てて手術をする必要はなく、慎重に経過を見ていくことが一般的です。
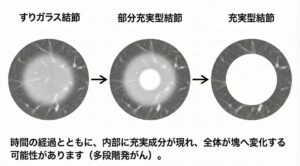
3. 「すりガラス」から「塊」に変わることはある?
患者さんからよく頂く質問に、「淡い影が、だんだん濃い塊になっていくのですか?」というものがあります。 医学的には、以下のように段階を経て変化することがあると知られています。
1)すりガラス型結節:全体が淡い霧のような状態
2)部分充実型:霧の中に、少し芯(白い部分)ができ始めた状態
3)充実型:全体が中身の詰まった塊になった状態
このように、時間をかけて少しずつ中心部に「濃い成分」が現れ、それが増えていくことがあります。これは細胞の密度が高くなってきたサインです。 しかし、すべてのすりガラス結節がこのように進行するわけではありません。 5年、10年と経過を見ても、ずっと淡い影のまま変化しないことも多くあります。
Google Geminiで作成
4. 1cmの影が見つかったら、どうすればいい?
1cmというサイズは、一般的にはすぐに手術をするのではなく、**「厳重な経過観察」**を行うことが多いサイズです。
「様子を見ている間に手遅れにならないか」と心配される方もいらっしゃいますが、このタイプは進行が穏やかなため、定期的にCT検査を行っていれば、変化の兆候を早期に捉えることができます。 もし、経過観察中に「影が大きくなる」「中心に濃い部分が出てくる」といった変化が見られた場合には、その時点で手術などの治療を検討します。
5.最後に
最も大切なのは、**「自己判断で通院を止めないこと」**です。 次回の検査で影が消えている可能性もありますし、もし残っていたとしても、定期的にチェックを続けていれば適切なタイミングで治療が可能です。医師の指示通りに、必ず再検査を受けるようにしてください。
すりガラス結節は、どのくらいの確率で悪化するの?
8割以上の方は、数年たっても「変化なし」です 安心してください
1. まず知ってほしい「全体の確率」
検診で「すりガラス結節」が見つかった時、一番心配なのは「どんどん悪化するのではないか?」ということだと思います。 しかし、これまでの多くの医学データによると、大部分の方は、数年経過を見ても変化がありません。
・約80〜90%の方: 「変化なし」(大きさも濃さも、そのまま変わりません)
・約10〜20%の方: 「変化あり」(大きさが増す、または濃くなる)
つまり、10人中8〜9人は、今の状態のままおとなしくしています。「影がある=必ず進行する」わけではないので、まずは落ち着いて経過を見ることが大切です。

胸部CTで左上葉、○枠、矢印の部位に10㎜大の結節(すりガラス型)を認めました。

9年後の胸部CTにおいても、すりガラス影の大きさに変化は認められません。
2. もし「変化」するとしたら? 2つのパターン
では、残りの10〜20%の方で「変化」が見られる場合、どのように変わっていくのでしょうか? これには大きく分けて2つのコースがあります。
●パターンA:淡いまま、少しずつ大きくなる(サイズ増大)
すりガラス(霧のような状態)のまま、色が濃くなることはなく、全体のサイズだけがフワッと広がっていくパターンです。 変化する場合、まずはこの動きを見せることが多いです。
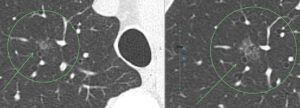
11年の経過ですりガラス影は増大しています(結果的には早期肺がんでした)
●パターンB:中に「芯」ができてくる(濃度増加)
影の大きさはあまり変わらないまま、あるいは大きくなると同時に、中心部に「白い芯(充実部分)」が現れるパターンです。 霧の中に石ができてくるようなイメージで、がんとしての性質(浸潤)が少し強まってきたサインの可能性があります。
3. 「急変」することはある?
すりガラス結節の最大の特徴は、**「とにかく進行がゆっくり(年単位)」**だということです。 通常の肺がんが「数ヶ月」で大きくなるのに対し、すりガラス結節は変化するとしても「数年」かけてゆっくり変わります。
・昨日の今日で急に大きくなることはありません。
・ある日突然、真っ白な塊に変わることもありません。
4. まとめ:なぜ定期検査が必要なの?
「ほとんど変化しないなら、もう検査しなくていいのでは?」と思われるかもしれません。 しかし、「変化しない8割」なのか、「ゆっくり変化する2割」なのかは、最初にCTを撮った時点では誰にも分かりません。
だからこそ、半年に1回や1年に1回CTを撮り、**「あ、少し変化の兆候が出てきたな」**というタイミングを逃さないことが重要です。 変化に気づいてから治療を検討しても、このタイプは十分に間に合います。医師と相談しながら、根気強く見守っていきましょう。
すりガラス結節は、多発することがあるの?
多発する理由と、転移との違いについて、解説します
はじめに
CT検査の結果説明で、「淡い影(すりガラス結節)が右に2つ、左に1つあります」といったように、複数個の影を指摘されることは決して珍しくありません。 「数が多いということは、がんが転移して広がっている(手遅れである)ということですか?」と深く心配される患者さんも多いのですが、すりガラス結節の多発は、いわゆる「末期の転移」とは全く意味合いが異なります。
なぜ複数できるのか、その正体と治療方針について解説します。
1. なぜ、いくつもできるの?
すりガラス結節が多発する原因は、主に以下の2つのパターンが考えられます。
1)一時的な炎症(心配ないもの)
風邪や気管支炎、軽微な肺炎などの影響で、肺のあちこちに淡い影が出ることがあります。 この場合、数ヶ月後の再検査で、全て消えているか、小さくなっていることがほとんどです。
2)多中心性発生(体質のようなもの)
これがすりガラス結節特有の現象です。 肺の細胞が遺伝的背景やタバコなどの影響を受け、**「肺全体の『土壌』が、結節を作りやすい状態になっている」というケースです。 この場合、一個の親玉から飛び火した(転移した)のではなく、「別々の場所から、それぞれ独立して発生した(兄弟のような関係)」**と考えられています。
2. 「転移」との決定的な違い
ここが最も重要なポイントです。
1)一般的な進行がん(転移)
親玉(原発巣)から血液に乗って飛び火した状態です。進行が速く、ステージ4(末期)として扱われます。
2)多発するすりガラス結節
一つひとつが**「別個にできた、ごく早期の病変(またはその手前)」です。 たとえ5個あっても、それは「ステージ4のがん」ではなく、「ステージ0やステージ1Aの早期病変が、たまたま5個ある」**という解釈になります。 そのため、命に関わる危険性は低く、それぞれの結節はおとなしい(進行が非常に遅い)のが特徴です。
3. 全部手術しないといけないの?
「5個あるなら、5個とも手術で取らないといけないの?」と不安になるかと思いますが、全ての影を手術で取ることは稀です。
多発すりガラス結節の治療戦略は、**「主病変(一番大きくて悪いもの)を叩き、他は監視する」**が基本です。
1)一番目立つ影(主病変)
大きくなったり、濃度が濃くなったりしたものがあれば、そこだけを手術で切除します。
2)その他の小さな影
これらは何年経っても大きくならないことが多いため、手術はせずにCT検査で経過観察を続けます(「飼っておく」という表現をすることもあります)。
4. まとめ
すりガラス結節が多発していても、決して絶望的な状況ではありません。 **「たちの良い(おとなしい)影が、体質的にできやすいだけ」**ということが多く、適切な管理を行えば、天寿を全うできることがほとんどです。
「数が多いから」と諦めたりパニックになったりせず、専門医と相談しながら、一つひとつの影の性格を冷静に見極めていくことが大切です。
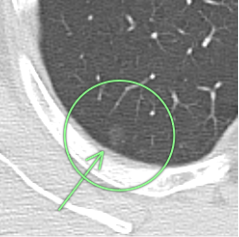
Google Geminiで作成
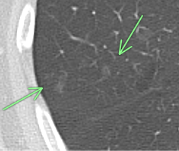
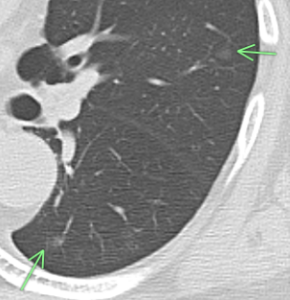
83歳 男性 両肺に多数のすりガラス結節あり(緑矢印)
CTで見つかる「すりガラス結節」は大きくなれば、胸部X線でも分かるの?
大きくなる過程で、「濃度」や「性質」が変われば写ります この場合、病変が「がんとしての性質」を強めている可能性があります
結論から申し上げますと、すりガラス結節(GGN)が「純粋なすりガラス状のまま」で単にサイズだけ大きくなった場合、胸部X線(レントゲン)での発見は依然として非常に難しいことが多いです。 しかし、大きくなる過程で「濃度」や「性質」が変化した場合は、写る可能性が高まります。
1. 「大きさ」よりも「濃度」が重要
胸部X線は、X線の通りにくさ(影の濃さ)で病変を見つけます。
・すりガラス結節の特徴: 非常に淡い影で、肺の血管や気管支が透けて見えるほどの薄さです。この「薄さ」が変わらない限り、サイズが2cmや3cmと大きくなっても、X線では「正常な肺の影」と区別がつかず、見逃されることがよくあります。
・充実性結節(固形)の場合: 中身が詰まった白い影(充実成分)であれば、1cm程度でもX線で見つかることがあります。
2. X線で見えるようになる「変化」とは
もし「すりガラス結節が大きくなったのでX線で見つかった」というケースがある場合、それは単にサイズが大きくなっただけでなく、以下のような**「質の変化」**が起きている可能性が高いです。
・濃度の上昇(濃くなる): 結節の密度が高くなり、影がくっきりしてきた。
・充実成分の出現(Mixed GGN): すりガラスの中に「芯」のような白い固まり(充実成分)ができ始めた。
※この変化は、病変が浸潤性(がんとしての性質)を強めているサインであることが多いため、注意が必要です。
3.まとめ
・純粋なすりガラス結節(Pure GGN)のまま拡大: X線では非常に見えにくいままのことが多い。
・濃度が増したり、芯ができたりして拡大: X線でも白い影として認識されやすくなる。
そのため、すりガラス結節の経過観察においては、X線ではなく**CT検査(特に低線量CTなど)**で微細な変化を追うことが基本とされています。
Google Geminiで作成
多発する、すりガラス結節の1個だけ大きくなり、手術を勧められました。放射線治療ではだめなの?
「基本は手術」であり、放射線治療は「何らかの事情のある場合の特殊な選択肢」です
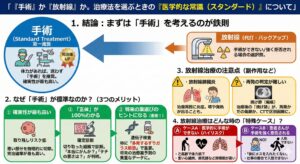
「『手術』か『放射線』か。治療法を選ぶときの『医学的な常識(スタンダード)』について」
1. 結論:まずは「手術」を考えるのが鉄則
医師が治療方針を提案する際、患者さんが手術可能な体力をお持ちであれば、迷わず「手術」を第一に推奨します。 放射線治療はあくまで、手術ができない、あるいは手術を強く拒否される場合の「代打(バックアップ)」という位置付けが基本です。
2. なぜ「手術」が標準なのか?(3つのメリット)
「切るのは痛いし怖い」と思われるかもしれませんが、それでも手術が選ばれるのには、放射線にはない強力なメリットがあるからです。
① 確実性が最も高い 悪い部分を物理的に切り取ってしまうため、「取り残し」のリスクが最も低く、完治する確率が最も高い方法です。
② 「正体」が100%わかる(確定診断) 切り取った組織を顕微鏡で見ることができるため、「本当にがんだったのか?」「タチの悪さはどの程度か?」「リンパ節への転移はなかったか?」が完全に判明します。
③ 将来の薬選びのヒントになる(遺伝子検査) 特に**「多発するすりガラス結節」の方にとって、ここは極めて重要**です。 切除したがん細胞の遺伝子(EGFR変異など)を調べることで、もし将来、他の結節が悪さをした時に「どの薬が効くか」を予測する貴重なデータが得られます。
3. 放射線治療の注意点(副作用など)
・放射線肺臓炎: 治療した場所の周りに炎症が起き、咳や発熱が出ることがあります。
・再発の判定が難しい: 治療後は肺に「焼け跡(瘢痕)」が残ります。これが「がんの再発」なのか「ただの傷跡」なのか、CT画像だけで区別するのが難しくなることがあります。
4. 放射線治療はどんな時の「特殊ケース」?
では、どのような場合に放射線(ピンポイント照射)が選ばれるのでしょうか。主に以下の2つのパターンです。
1)ケースA:医学的に手術ができない(ハイリスク)
・ご高齢で体力が低下している。
・重い心臓病や、肺気腫などで肺機能が悪い。
・→ この場合は、身体への負担が少ない放射線治療が「ベストな選択」として積極的に行われます。
2)ケースB:患者さんが手術を強く拒否される
・体力はあるけれど、「どうしても体にメスを入れたくない」「仕事の都合で入院できない」といった事情がある場合。
・→ 医師は手術のメリットを十分説明した上で、ご本人の希望を尊重し、放射線治療を行うことがあります。
まとめ
・手術(Operation): 情報の宝庫であり、完治への王道。体力があるなら、まずはこれを検討。
・放射線(Radiation): 身体に優しい、頼れるリリーフ。手術が難しい場合や、特別な事情がある場合の選択肢。
多発する結節がある場合は、将来を見据えて「情報(遺伝子タイプ)」を手に入れておくメリットが非常に大きいため、やはり**「可能な限り、まずは手術」**というのが専門医の共通認識です。
Google Geminiで作成
胸部CTで充実型結節(中身が詰まった塊)が見つかりました。1cm以上と1cm未満で対応が違うの?
「1㎝」を境に変わる検査方針について、解説します
はじめに
胸部CT検査で「充実型結節(白い塊)」が見つかった際、医師が今後の方針を決める上で最も重視するのが**「結節の大きさ」**です。 特に、直径が「1cm」を超えているかどうかは、精密検査へ進むか、経過観察にとどめるかを判断する一つの大きな目安となります。
なぜ1cmで対応が分かれるのか、それぞれのパターンについて解説します。
1.【1cm未満】の場合:まずは「経過観察」が基本
見つかった影が数ミリ〜1cm未満と小さい場合、基本的には**「CTによる定期的な経過観察」**が選択されます。
●なぜすぐに詳しく調べないの?
・検査が難しい: サイズが小さすぎると、PET検査(がんの活動を見る検査)をしても反応が出にくかったり、気管支鏡(カメラ)で細胞を採ろうとしても狙いが定まらなかったりするため、診断をつけるのが困難です。
・良性の可能性: 小さな影は、過去の炎症の跡や良性のしこりである確率も高いため、体に負担のかかる検査を焦って行うよりも、少し時間を置いて「変化がないこと」を確認する方が安全かつ確実な場合が多いです。
●今後の流れ
・リスクに応じて、3ヶ月後、6ヶ月後、あるいは1年後に再度CTを撮ります。「大きさが変わらない」ことが確認できれば、ひとまずは安心材料となります。


矢印の部位に8㎜大の結節(充実型)を認めました。
6年の経過で8㎜から11㎜大に増大したため、手術が行われましたが、早期肺がんでした。
2.【1cm以上】の場合:「精密検査」を検討
影の大きさが1cmを超えてくると、悪性(肺がん)であった場合のリスクや、検査の精度が変わってくるため、対応がより積極的になります。
●検査の選択肢が増える
・PET-CT検査: 1cm以上の大きさがあると、もしがん細胞であれば検査薬に反応(集積)しやすくなり、良性か悪性かの判断材料が得やすくなります。
・気管支鏡検査(生検): ターゲットがある程度の大きさになれば、口からカメラを入れて細胞を採取し、確定診断を行える可能性が高まります。
●今後の流れ
・ただ経過を見るだけでなく、上記のような検査を行い、「白黒つける」ためのステップに進むことが検討されます。
・もちろん、形が明らかに良性(つるっとしている等)であれば経過観察になることもありますが、**「1cmを超えたら、一度はしっかり精査する」**というのが一般的な考え方です。
最後に
「1cm以上あるから手遅れ」ということでは決してありません。1cm〜2cm程度のサイズであれば、もしがんであったとしても「早期発見(ステージIA)」の段階であることがほとんどです。 大きさはあくまで目安であり、最終的な判断は「形」や「濃度」なども含めて総合的に行われます。医師から提案された検査プランをしっかりと理解し、必要なチェックを受けていきましょう。
胸部CTで見つかる充実型小結節(中身が詰まった小さな塊)の中で、「がん」でないものは?
がんだけではありません 頻度の高い「肺炎の痕」や「良性腫瘍」について解説します
CT検査で「充実型小結節」が見つかった場合でも、その多くは以下のような良性の変化(がんではないもの)です。 大きく分けて**「①炎症・感染症の痕」「②良性腫瘍」「③その他(紛らわしい影)」**の3つがあります。
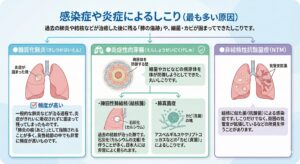
1. 感染症や炎症によるしこり(最も多い原因)
過去の肺炎や結核などが治癒した後に残る「肺の傷跡」や、細菌・カビが固まってできたしこりです。
●器質化肺炎(きしつかはいえん) 一般的な肺炎などが治る過程で、炎症がきれいに吸収されずに固まって残ってしまったものです。「肺炎の痕(あと)」として指摘されることが多く、良性結節の中でも非常に頻度が高いものです。
左;9.5㎜大の充実型結節あり 右:3か月の経過で明らかに小さくなっています
●炎症性肉芽腫(えんしょうせいにくげしゅ) 細菌やカビなどの病原体を体が防御しようとしてできた、丸いしこりです。
・陳旧性肺結核(結核腫): 過去の結核が治った跡です。石灰化(カルシウムの沈着)を伴うことが多く、日本人には非常によく見られます。
・肺真菌症: アスペルギルスやクリプトコッカスなどの「カビ(真菌)」によるしこりです。
●非結核性抗酸菌症(NTM) 結核に似た菌(抗酸菌)による感染症です。しこりだけでなく、周囲の気管支が拡張しているなどの所見を伴うことがあります。
Google Geminiで作成
2. 良性の腫瘍
「腫瘍」という名前がつきますが、転移したり命を脅かしたりしない良性のできものです。
●肺過誤腫(はいかごしゅ) 肺の良性腫瘍の中で最も多いものです。軟骨や脂肪などが混ざってできたもので、CT画像では内部に脂肪や石灰化が見られるのが特徴です。
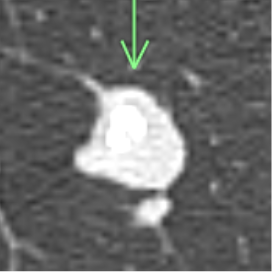
12㎜大の充実型結節 ポップコーン状の粗大な石灰化あり
●硬化性肺胞上皮腫(こうかせいはいほうじょうひしゅ) 以前は「血管腫」と呼ばれていた良性腫瘍です。中年女性に見つかることが多く、境界がくっきりとした丸い形をしています。
Google Geminiで作成
3. 肺の病気ではないもの(紛らわしい影)
肺そのものの病気ではなく、正常な構造などが結節のように見えているケースです。
●肺内リンパ節 肺の中にある正常なリンパ節が、CTで結節のように映ったものです。肺の端(胸膜の近く)によく見られます。
●肺動静脈瘻(はいどうじょうみゃくろう) 血管の奇形(動脈と静脈が直接つながったもの)が丸い結節のように見えることがあります。
●気管支粘液栓 気管支の中に詰まった痰(粘液)が、断面によって丸いしこりのように見えることがあります。
Google Geminiで作成
胸部CT検診で小さな肺結節がみつかり、肺内リンパ節が疑われました。どのような病気?
肺の中にある “リンパ節” が写ったもので、放置しても構いません
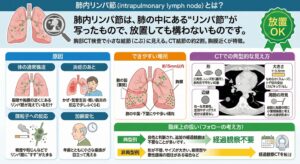
肺内リンパ節(intrapulmonary lymph node)とは?
肺内リンパ節は、肺の中にある “リンパ節” が写ったもので、放置しても構わないものです。
胸部CT検査では小さな結節(こぶ)のように見えることがあり、CTで見つかる結節の約2割前後がこの肺内リンパ節といわれています。
比較的よく見られる結節で、胸膜(肺の表面の膜)の近くにできるのが特徴です。
原因
・体の通常構造:裂隙や胸膜の近くにあるリンパ節が見えているだけ
・炎症のあと:かぜ・気管支炎・軽い肺炎の反応で少しふくらむことがある
・微粒子への反応:喫煙や粉じんなどでリンパ節に“すす”がたまる
・加齢変化:年齢とともに小さな瘢痕が目立って見えることがある
できやすい場所
・肺の裂(葉間)や胸膜から約15mm以内に多い
・肺の中葉・下葉にやや多い傾向
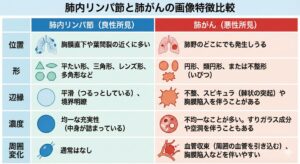
CTでの典型的な見え方
・形: 三角形、レンズ形(扁平)、多角形で平たい印象
・辺縁: なめらか(スムーズ)、トゲ状の突出(スピキュラ)なし
・濃度: 均一な充実性。空洞やすりガラス成分は通常なし
・大きさ: 多くは3〜8 mm(概ね10 mm以下)
・周囲の所見:結節と胸膜の間に小葉間隔壁と考えられる線状影あり
臨床上の扱い(フォローの考え方)
・典型例:良性と判断され、追加の経過観察は不要なことが多いです。
・非典型例:形が不整、サイズが大きい、喫煙歴や悪性腫瘍の既往がある場合などでは、一般的な肺結節のガイドラインに沿って経過観察CTを検討します。
Google Geminiで作成
Google Geminiで作成
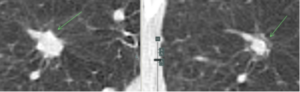
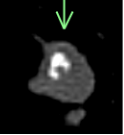
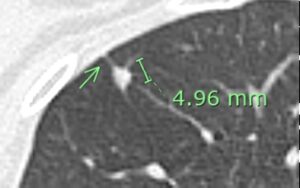
(症例1)典型的な肺内リンパ節
4.96㎜大の充実性多角形の小結節で、胸膜との間に線状影あり(緑矢印)。

(症例2)増大した肺内リンパ節
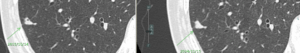
X年 X+9年
充実性多角形の線状影を伴う結節ですが、9年の経過で増大したので切除された。
結果は肺内リンパ節であった。