COPD(慢性閉塞性肺疾患) 肺気腫
COPDとはどんな病気?
別名、たばこ肺 肺の寿命が尽きる前に、ブレーキをかけましょう
Chat GPTで作成
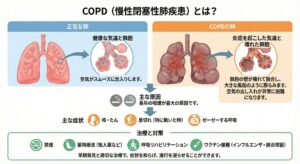
COPD(chronic obstructive pulmonary disease:慢性閉塞性肺疾患)は、主に長年の喫煙などで気道や肺がゆっくり傷み、息切れ・咳・痰が続く病気です。
かつて「肺気腫」と表現されることもありましたが、正確には慢性気管支炎や肺気腫を含む総称です。
人口の高齢化や喫煙の影響で世界的に患者数が多く、21世紀の主要疾患の一つとされています。
日本では40歳以上の約12人に1人(約8.5%)が該当すると推計され、未診断の方が数百万人規模に上ることが大きな課題です。
主な原因はたばこの煙で、長年の暴露により肺胞の壁が壊れて弾力が失われ、空気が出しにくくなります。
骨の密度が下がる「骨粗鬆症」になぞらえ、**肺がスカスカになるイメージから「肺粗鬆症」**と比喩されることもあります(正式な病名ではありません)。
なお、受動喫煙や粉じん・調理煙などの環境因子も発症や増悪に関与します。
![]() Google Geminiで作成
Google Geminiで作成
自覚症状
主に 労作時の息切れ・咳・痰 がみられます。
診断
肺機能検査(スパイロメトリー) を中心に、胸部X線 や 胸部CT を組み合わせて評価します。
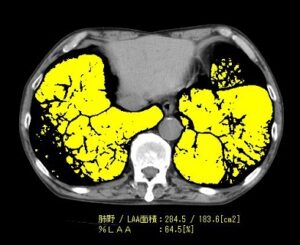
●COPDの胸部CT像(70歳 男性 喫煙中)
コンピューター処理により、肺が壊れて、穴が開いた部位を黄色くしています。肺の横断面の大部分が黄色に着色し、正常な肺(黒い部分)は殆どありません
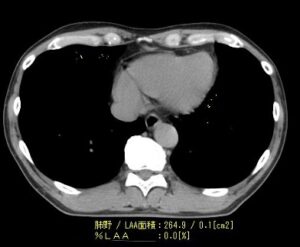
●正常の胸部CT像(70歳 男性 非喫煙者)
肺の破壊を示す黄色の部位はほとんどありません。
治療の考え方
残念ながら一度壊れた肺の構造そのものを元に戻すことはできませんが、禁煙 により進行を抑えられます。
さらに、吸入薬、肺リハビリ、ワクチン(インフルエンザ・肺炎球菌)などで 症状の軽減 と 増悪(急な悪化)の予防 が期待できます。
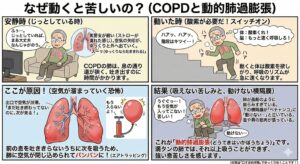
COPDはなぜ動くときの方が息苦しいの?
吸おうとすればするほど、苦しくなる それがCOPDのサインです
COPD(慢性閉塞性肺疾患)の患者さんが、じっとしている時よりも**「動くとき(労作時)」に息苦しくなるのは、主に肺の中で「空気が吐ききれずに溜まってしまい、新しい空気が吸えなくなる現象」**が急激に進むためです。
これを専門用語で**「動的肺過膨張(どうてきはいかぼうちょう)」**と呼びます。
なぜこれが起こるのか、主な3つの理由をわかりやすく解説します。
1. 呼吸のリズムが速くなり、空気が溜まってしまう
COPDの最大の特徴は、「気管支が狭くなって、息を吐き出すのに時間がかかる」ことです。
・安静時: 時間をかけてゆっくり息を吐けば、なんとか肺の中の空気を出し切ることができます。
・動く時: 体が酸素を欲しがるため、呼吸の回数が増えます(ハアハアと速くなる)。
すると、**「前の息を吐き切る前に、次の息を吸わなければならない」**状態になります。これを繰り返すと、肺の中に古い空気がどんどん溜まり(エアトラッピング)、肺がパンパンに膨らんでしまいます。
すでに空気が満タンの風船に、さらに空気を入れようとしても入らないのと同じ状態で、これが強烈な「吸えない苦しさ」につながります。
2. 横隔膜(おうかくまく)がうまく働かなくなる
肺がパンパンに膨らむと、呼吸をするための主要な筋肉である「横隔膜」が押し下げられて平らになってしまいます。
・通常: 横隔膜はドーム状(アーチ型)をしており、それが下がったり上がったりすることでポンプのように肺を動かします。
・COPDの労作時: 肺が膨張して横隔膜が常に押し下げられた(平坦化した)状態になると、それ以上動く幅がなくなり、ポンプとしての力が発揮できなくなります。
その結果、首や肩など「呼吸補助筋」を使って無理やり息をしようとするため、余計にエネルギーを使い、疲れと息苦しさが増します。
3. 酸素の需要と供給のバランスが崩れる
動くときは筋肉が多くの酸素を消費し、二酸化炭素を排出します。しかし、COPDの肺はガス交換(酸素を取り込み二酸化炭素を出す機能)の効率が悪くなっています。
・体は「もっと酸素をくれ!二酸化炭素を出してくれ!」と要求し、脳が「もっと呼吸しろ」と命令を出します。
・しかし、上記の「肺過膨張」のせいで、努力しても十分な換気ができません。
この「脳からの強い指令」と「実際に動かない肺」のギャップを、人間は強い息苦しさとして感じ取ります。
Google Geminiで作成
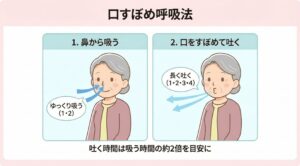
対策:口すぼめ呼吸の重要性
この「動くときの苦しさ」を和らげるために有効なのが、**「口すぼめ呼吸」**です。
1.口を「ヒュウ」と吹く形にすぼめる。
2.吸う時間の2倍以上の時間をかけて、ゆっくり長く息を吐く。
口をすぼめて圧力をかけながら吐くことで、気管支が潰れるのを防ぎ、溜まった空気を出しやすくします。動く動作(階段を上るなど)に合わせて、意識的に「吐くこと」に集中すると、肺の過膨張を抑えやすくなります。
Google Geminiで作成
COPDの呼吸リハビリについて教えて
肺は治せなくても、「息切れ」はリハビリで減らせます
当院では専門的な呼吸リハビリはできませんが、ご希望があれば専門の医療機関にご紹介いたしています。
息切れを和らげ、自分らしい生活を取り戻すために
COPD(慢性閉塞性肺疾患)の治療は、薬物療法だけでなく「呼吸リハビリテーション(呼吸リハビリ)」を行うことが非常に重要です。 「動くと苦しいから」といって安静にしすぎると、かえって体力が落ち、病気を悪化させる原因になります。 無理なく体を動かし、正しい呼吸法を身につけることで、息切れを軽減し、活動的な毎日を目指しましょう。
なぜ、呼吸リハビリが必要なのでしょうか?
COPDの患者さんは、動くと息切れがするため、どうしても動くことを避けてしまいがちです。しかし、動かない生活を続けると、足腰の筋力が低下し、さらに息切れしやすくなるという「悪循環」に陥ってしまいます。
呼吸リハビリは、この悪循環を断ち切るための最も有効な手段の一つです。 壊れた肺を元通りにすることは難しいですが、**「残っている肺の機能を最大限に活かす」ことや「身体全体の筋力をつける」**ことで、同じ動作でも楽に呼吸ができるようになります。
呼吸リハビリの主な効果
・息切れが楽になる: 効率的な呼吸法を身につけることで、呼吸困難感が和らぎます。
・体力がつく: 筋力が向上し、階段の上り下りや散歩が楽になります。
・不安が減る: 息苦しさへの恐怖心が減り、外出や趣味を楽しめるようになります。
・入院回数が減る: 増悪(急激な悪化)を防ぎ、入院のリスクを減らすことが期待できます。
具体的なリハビリの内容
1.呼吸法の練習(口すぼめ呼吸・腹式呼吸)
COPDの方は、肺の中に空気が残りやすくなっています。
・口すぼめ呼吸: 鼻から吸って、口をすぼめてゆっくりと長く吐く呼吸法です。気管支が広がり、空気を吐き出しやすくなります。
・腹式呼吸: 横隔膜を有効に使い、効率よく呼吸をする練習をします。
2. 運動療法
無理のない範囲で体を動かします。
・持久力トレーニング: ウォーキングや自転車エルゴメーターなど、全身を使う運動です。
・筋力トレーニング: 階段昇降に必要な足の筋肉や、呼吸を助ける筋肉を鍛えます。
・ストレッチ: 胸郭(胸の壁)を柔らかくし、呼吸をしやすくします。
3.日常生活動作の指導
着替え、入浴、排泄など、毎日の生活の中で「息切れしにくい動作の工夫」をお伝えします。また、栄養指導や上手な痰の出し方(排痰法)についてもアドバイスを行います。
COPDの吸入療法について教えて
飲み薬よりも速く、確実に 肺に「直接届く」から、呼吸が変わります
基本的な考え方
目的は症状の軽減(息切れ)と将来リスク(増悪)の低減。まずは長時間作用の気管支拡張薬を中心に組み立て、必要に応じて段階的に強化します。
当院で採用しているCOPDの吸入薬
●LAMA(Long-Acting Muscarinic Antagonist):長時間作用性抗コリン薬
気管支の「締め付け(副交感神経側の収縮)」をゆるめて、気道をひろげる薬。COPDの維持療法の基本薬です。口渇、排尿困難、緑内障悪化リスクに注意。
・エンクラッセ(ウメクリジニウム)
・スピリーバ(チオトロピウム)
●LABA(Long-Acting β2-Agonist):長時間作動性β₂刺激薬
気道の平滑筋をゆるめて気管支を広げます。動悸、振戦などに注意。
・セレベント(サルメテロール)
●二剤配合剤 LAMA+LABA
・アノーロ(ウメクリジニウム/ビランテロール)
・スピオルト(チオトロピウム/オロダテロール)
●三剤配合剤 LAMA+LABA+ICS(吸入ステロイド)
・テリルジー(フルチカゾンフランカルボン酸エステル/ウメクリジニウム/ビランテロール)
・ビレーズトリ(ブデソニド/グリコピロニウム/ホルモテロール)
COPDの吸入治療:単剤・二剤・三剤の使い分け
1)単剤(LAMAまたはLABA)
・症状が軽い、悪リスクが低い → 長時間作用単剤で開始。効果があれば継続。
・単剤で息切れが残る/増悪する → **二剤(LAMA+LABA)**へ。
2)二剤(LAMA+LABA)
・症状が強い→ 最初からLAMA+LABAを第一選択(LAMA単剤より優越)。
・増悪リスクが高い→ 初期はLAMA+LABAが基本。
・さらに増悪するなら三剤(LAMA+LABA+ICS)へ。ICS(吸入ステロイド)の効果は好酸球が多いほど大きく、好酸球数 ≥100/µLで効果が出やすく、≥300/µLでより有利。
3)三剤(LAMA+LABA+ICS:いわゆる“トリプル”)
・LAMA+LABAでも増悪が続く → トリプルへ増強(好酸球が高いほど有益)。
・初期からの検討:増悪リスクが高く好酸球数≥300/µLなら最初からトリプルを検討。
・喘息を合併しているCOPDはICS(吸入ステロイド)必須。
まとめ
・まずは長く効く気管支拡張薬から始め、症状が強い/増悪しやすい方は二剤へ。それでも増悪が続く、または好酸球が高い場合は三剤を使います。
・喘息を合併している場合は吸入ステロイドが必要です。
・ICS(吸入ステロイド)で肺炎のリスクが上がりますので、注意が必要です。
喫煙者の全員がCOPDになるわけではありません。発症頻度は? COPDになりやすい人の特徴は?
「喫煙者の5人に1人」がCOPDを発症します ロシアンルーレットは、もう終わりにしませんか
喫煙者のどれくらいがCOPDになる?
・喫煙者の約15〜20%がCOPDを発症します。
・長期間吸い続けた人を25年追跡した研究では、**少なくとも約25%**がCOPDに至りました。
・「喫煙者の一部がなる病気」で、同じ喫煙でも個人差でリスクが変わります。
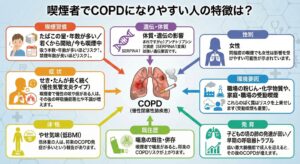
喫煙者でCOPDになりやすい人の特徴は?
・たばこの量・年数が多い/若くから開始/今も喫煙中
吸う本数・年数が多いほどリスク↑。禁煙年数が長いほどリスク↓。
・せき・たんが長く続く(慢性気管支炎タイプ)
喫煙者で慢性の咳や痰がある人は、その後の呼吸機能悪化や不調が増えます。
・やせ気味(低BMI)
低体重の人は、将来のCOPD発症が多いという報告があります。
・喘息の既往・併存
喫煙者で喘息があると、将来のCOPDリスクが上がります。
・職場の粉じん・化学物質や、家庭・職場の受動喫煙
これらのばく露はリスクを上乗せします(受動喫煙も重要)。
・女性
同程度の喫煙でも女性は影響を受けやすい可能性が示されています。
・体質・遺伝の影響
まれですが**α1アンチトリプシン欠損症(SERPINA1変異)**は強い遺伝要因です。
・子どもの頃の肺の発達が弱い/早期の呼吸器トラブル
低い最大肺機能で成人を迎えると、その後のCOPDが増えます。
Google Geminiで作成
COPDの合併症について教えて
肺の炎症は、血液に乗って「心臓」や「骨」を蝕みます COPDは、まさに「全身病」です
COPDは「肺の病気」ですが、全身に影響します。放置すると生活の質が下がり、入院や命に関わることもあります。早めの対策が大切です。
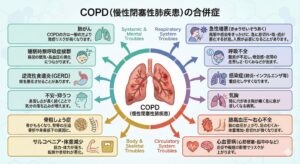
COPD(慢性閉塞性肺疾患)の合併症
・急性増悪(きゅうせいぞうあく):風邪や感染をきっかけに、急に息切れ・咳・痰が悪化する状態。入院が必要になることがあります。
・呼吸不全:酸素が不足し、倦怠感・夜間の息苦しさ・むくみなどが出ます。
・肺高血圧〜右心不全:肺の血圧が上がり、足のむくみ・体重増加・息切れが強くなります。
・肺がん:COPDの方は一般の方より発症リスクが高くなります。
・気胸:肺に穴があき胸が痛く急に息が苦しくなる病気。
・感染症(肺炎・インフルエンザ等):重症化しやすくなります。
・骨粗しょう症:骨がもろくなり、背骨の圧迫骨折や身長低下の原因に。
・サルコペニア・体重減少:筋力・体力が落ち、転倒や息切れが悪化。
・心血管病(心筋梗塞・脳卒中など):炎症や喫煙の影響でリスクが上がります。
・睡眠時無呼吸症候群:昼間の眠気・高血圧の悪化につながります。
・逆流性食道炎(GERD):咳を悪化させることがあります。
・不安・抑うつ:息苦しさが長く続くことで気分の落ち込みが増えます。
Google Geminiで作成
COPDの増悪で入院しました。肺炎ではないと言われましたが、どう違うの?
「肺炎じゃないから大丈夫」ではありません あなたの肺は今、空気の渋滞で溺れかけています
COPDの「増悪(ぞうあく)」とは?
定義:
ふだんより息切れ・せき・たんがはっきり悪化し、追加の治療が必要になる急性の出来事(通常2週間未満で進行)。原因は気道感染や大気汚染などが多いとされています。
肺炎は含む?
原則、別扱いです。 増悪に似た症状は他の病気でも起こるため、GOLDはまず**鑑別として「肺炎・心不全・肺塞栓」**を評価するよう勧めています。画像で新しい浸潤影があれば「肺炎(COPDに合併)」として治療し、COPDの増悪とは区別します。
受診の目安:
息苦しさの急な悪化、たんの量や色の変化、発熱、救急受診が必要な強い息切れ・低酸素のサイン(指先酸素が低い等)があるときは、早めの受診を。増悪は入院や再発のリスクを高めるため、放置しないことが大切です。
COPDと肺がんの関連について教えて
COPDと肺がんは「双子の兄弟」です 「息切れ」の背後に、がんが忍び寄っていますよ
ひとことで
COPDは喫煙の影響にくわえて、慢性炎症や肺の構造変化(気腫・軽い線維化)が重なり、肺がんのリスクが高くなる病態です。
だからこそ**禁煙+早期発見(CT)**が重要です。
数字で見る
・合併率:COPDに肺がんを合併するのは 約9〜20%(例:剖検1,189例中 18.8%)。
・相対リスク:非COPDの喫煙者と比べて 3〜6倍。
・死因内訳:COPDの死亡原因として肺がんが約15%。
・年間発生:国内前向きコホートで**年あたり約2.3%**新規肺がん(気腫や間質性変化があるとさらに上昇)。
なぜリスクが上がる?
慢性炎症・気腫・気流制限など、COPDそのものが喫煙とは独立した発がん促進因子として働くため。
対策
・禁煙支援:まずはここから。禁煙治療。
・早期発見:早期肺がんは症状がありませんので、CTの定期チェックを検討。特に CTで気腫・軽い線維化がある方は要注意。
・定期フォロー:画像・呼吸機能の継続評価。
・治療上の注意:高齢・低肺機能・併存症で標準手術が選びにくい場合があるため、早期診断・根治治療を目指す。
COPDに合併した肺がん(CTで早期に見つかった症例)
(症例1)68歳 男性
①X年:右中葉に小嚢胞(〇)を認めるだけです。

➁X+2年:小嚢胞の壁が少し厚くなり、すりガラス陰影が出現してきました(〇)。
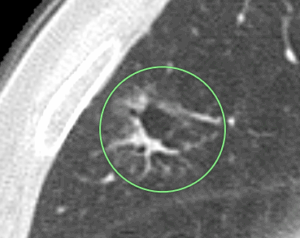
③X年+2年4か月:さらに壁が厚くなり、すりガラス陰影が広がってきました(〇)。
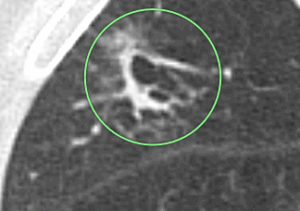
その後手術が行われ、16㎜大の早期肺がんでした。
肺がんは丸い結節とのイメージがありますが、COPDに発生する肺がんにはこのように嚢胞壁から発生するタイプもあります。
(症例2)72歳 女性
①X年:右上葉の、上下に並んだ気管支の輪切り像で(矢印)、異常はありません。
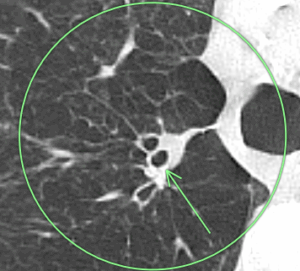
➁X年+3年:下の方の気管支の輪切り像が扁平となり、少し内腔が狭くなっています(矢印)。

③X+5年:下の方の気管支の内腔は消失し、結節状を呈するようになりました(矢印)。

気管支鏡が施行され、早期肺がんと診断されました。
肺の機能が悪いため、放射線治療が行われました。
COPDは肺がんのリスクが高いのですが、早期発見のためにどの程度の間隔で胸部CTを撮ればいいの?
車検と同じように、肺も「精密検査」を 1年に1度、見えない部分の点検日を作りませんか
COPD(慢性閉塞性肺疾患)の患者さんは、肺がんのリスクが通常よりも高いため、一般的な健康診断(X線のみ)よりも精度の高い検診が推奨されます。
結論から言うと、「年に1回」の低線量胸部CT検査を受けるのが、現在多くの専門機関で推奨されている標準的な間隔です。
1. なぜ「年に1回」のCTが推奨されるのか
・早期発見のため: 肺がんは進行が早い場合があり、2〜3年の間隔を空けると、その間にがんが発生・進行してしまうリスクが高まることが研究で分かっています。
・X線では見つけにくい: COPDの患者さんは肺の組織が壊れていたり、空気が溜まっていたりするため、通常のレントゲン(X線)だけでは小さな病変を見逃しやすい傾向があります。そのため、CT検査が非常に有効です。
2. 注意点:医師の指示で間隔が変わることもあります
基本は「年に1回」ですが、以下のような場合は間隔が短くなる(3ヶ月〜6ヶ月ごとなど)ことがあります。
・小さな影(結節)が見つかった場合: 良性か悪性か判断がつかない小さな影がある場合は、変化がないか確認するために、数ヶ月後に再検査を行うことがあります。
・喫煙歴や年齢: 「50歳以上」かつ「喫煙指数(1日の本数×年数)が400〜600以上」などの条件に当てはまる場合、特にリスクが高いと判断されます。
COPDで呼吸困難が進行し、在宅酸素療法を勧められました。どんな治療?
家に閉じこもるための機械ではありません もう一度、外へ出かけるための「パスポート」です
在宅酸素療法とは?
血中の酸素が不足(低酸素)している方が、自宅や外出先でも酸素を吸入して体の状態を保つ治療です。
鼻にやさしいチューブ(鼻カニューラ)をつけ、酸素濃縮装置や携帯ボンベから酸素を吸います。
酸素濃縮器とは?
部屋の空気(酸素約21%)から“酸素だけ”を取り出し、約90〜95%の酸素を連続的に作って鼻カニューラで届ける装置です。
在宅酸素療法の“心臓部”で、家庭のコンセントで動きます。酸素ボンベのように補充の配達を待つ必要がありません(停電時は携帯ボンベを併用)。

Google Geminiで作成
携帯酸素ボンベ

Google Geminiで作成
COPD以外でどのような病気の人が使用していますか?
・COPD(慢性閉塞性肺疾患):全体の約37%
・間質性肺炎・肺線維症:約30%
・肺がん:約6%
・そのほか:気管支拡張症・結核後遺症、肺高血圧症、慢性心不全など
自己負担額は?
・健康保険3割で月2万円前後が目安です。
・濃縮器の電気代(数千円/月)は別途かかります。
・身体障害者手帳や自治体の助成で自己負担が軽減もしくは、なくなることがあります。
期待できること
・息切れの軽減、心臓や体への負担軽減、運動のしやすさ向上。
・COPDで安静時に強い低酸素がある方では、長時間(できれば1日15時間以上)の酸素で生存率が改善することが証明されています。
安全に続けるために
・火気厳禁:装置の周囲2m以内に火気を置かない、吸入中は絶対に喫煙しない(重大な火傷・火災の危険)。
・目標SpO₂:CO₂が溜まりやすい方では**88〜92%**を目安に“やり過ぎない酸素”を心がけます(医師が指示します)。
・停電・災害対策:携帯ボンベや連絡先を常備。旅行・外出時の手配は事前に。
重症のCOPDがあり、身体障害者手帳(呼吸器機能障害)の取得を勧められました
医療費、税金、交通費 手帳は、あなたの生活を守る「経済的な盾」になります
手続きの流れ
・検査:スパイロ(FEV₁)、動脈血ガス(PaO₂)を安定期・室内気で実施。必要に応じ活動度評価。
・診断書:**身体障害者診断書・意見書(呼吸器機能障害用)**を指定医(当院院長)が作成。
・申請:お住まいの**市区町村(障がい福祉担当)**へ。
身体障害者手帳が取れる目安
・判定は「予測肺活量1秒率(=指数)」か「動脈血ガス(PaO₂)」の“低い方”と臨床所見で総合判断されます。
手帳で自己負担が軽減/ゼロになる可能性
・多くの自治体に重度心身障害者医療費助成があり、身体障害者手帳(1〜3級等)所持者は、保険診療の自己負担が全額助成または上限付き軽減となる場合があります(地域・所得要件で差があります)。
在宅酸素療法と手帳との関係
・在宅酸素をしているだけでは手帳は取得できません。